
第三章 口腔颌面常见疾病
第一节 牙体病
一、龋病(Caries,Dental caries)
龋病是一种由口腔中多种因素复合作用所导致的牙齿硬组织进行性病损,表现为无机质的脱矿和有机质的分解,随着病程的发展而有一色泽变化到形成实质性病损的演变过程。其特点是发病率高,分布广。一般平均龋患率可在50%左右,是口腔主要的常见病,也是人类最普遍的疾病之一,世界卫生组织已将其与癌肿和心血管疾病并列为人类三大重点防治疾病。
(一)病因
经过长期研究,现已基本明了,龋病是由多种因素复合作用所致,目前公认的龋病病因学说是四联因素学说(图3-1),主要包括细菌、口腔环境、宿主和时间,其基本点为:致龋性食物(特别是蔗糖和精制碳水化合物)在糖,紧紧贴附于牙面由涎液蛋白形成的获得性膜上,在这种由牙齿表面解剖结构和生化、生物物理特点形成的不仅得以牢固的附着于牙面,而且可以在适宜温度下,有足够的时间在菌斑深层产酸,侵蚀牙齿,使之脱矿,并进而破坏有机质,产生龋洞。

图3-1 四联因素论图解
1.细菌
是龋病发生的必要条件,一般认为致龋菌有两种类型,一种是产酸菌属,其中主要为变形链球菌、放线菌属和乳杆菌,可使碳水化合物分解产酸,导致牙齿无机质脱矿;另一种是革兰氏阳性球菌,可破坏有机质,经过长期作用可使牙齿形成龋洞。目前公认的主要致龋菌是变形链球菌,其它还包括放线菌属、乳杆菌等。
细菌主要是借助菌斑粘附于牙面。口腔滞留食物中的碳水化合物被降解后,一方面聚合产生高粘性葡聚糖,形成菌斑基质,另一方面产酸使牙齿脱矿,菌斑的组成比较复杂,除大量细菌外,还有糖、蛋白、酶等物质。
2.口腔环境
口腔是牙齿的外环境,与龋病的发生密切相关,其中起主导作用的主要是食物和涎液。
(1)食物主要是碳水化合物,既与菌斑基质的形成有关,也是菌斑中细菌的主要能源,细菌能利用碳水化合物(尤其是蔗糖)代谢产生酸,并合成细胞外多糖和细胞内多糖,所产的有机酸有利于产酸和耐酸菌的生长,也有利于牙体硬组织的脱矿,多糖能促进细菌在牙面的粘附和积聚,并在外源性糖缺乏时,提供能量来源。因此,碳水化合物是龋病发生的物质基础。
(2)涎液在正常情况下,涎液有以下几种作用:
机械清洗作用减少细菌的积聚。
抑菌作用直接抑菌或抑制菌斑在牙面的附着。
抗酸作用由所含重碳酸盐类等物质起中和作用。
抗溶作用通过所含钙、磷、氟等增强牙齿抗酸能力,减少溶解度。
涎液的量和质发生变化时,均可影响龋患率,临床可见,口干症或有涎液分泌的患者龋患率明显增加。颌面部放射治疗患者可因涎腺被破坏而有多个牙龋;另一方面,当涎液中乳酸量增加,或重碳酸盐含量减少时,也有利于龋的发生。
3.宿主
牙齿是龋病过程中的靶器官,牙齿的形态、矿化程度和组织结构与龋病发生有直接关系,如牙齿的窝沟处和矿化不良的牙较易患龋,而矿化程度较好、组织内含氟量适当的牙抗龋力较强;另方面,牙齿的结构与机体有密切关系,尤其是在发育中,不仅影响到牙齿的发育和结构,而且对涎液的流量、流速及其组成也有很大影响,因而也是龋病发生中的重要环节。
4.时间
龋病的发生有一个较长的过程,从初期龋到临床形成龋洞一般需1.5-2年,因此即使致龋细菌、适宜的环境和易感宿主同时存在,龋病也不会立即发生,只有上述三个因素同时存在相当长的时间,才可能产生龋坏,所以时间因素在龋病发生中具有重要意义。
(二)临床表现
1.龋病好发部位
龋病的好发部位与食物是否容易滞留有密切关系。牙齿表面一些不易得到清洁,细菌、食物残屑易于滞留的场所,菌斑积聚较多,容易导致龋病的发生,这些部位就是龋病好发部位,包括:窝沟、邻接面和牙颈部(图3-2)。
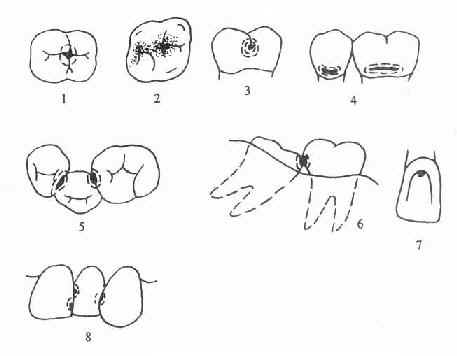
图3-2 龋病的好发部位
后牙牙合面窝沟龋 3.磨牙颊面沟龋 4.牙颈部龋 5.后牙邻面龋
6.因阻生牙而致的邻面龋 7.前牙舌面窝龋 8.前牙邻面龋
牙齿的窝沟是牙齿发育和矿化过程中遗留的一种缺陷,也是龋病的首要发病部位,牙齿的邻接面是仅次于窝沟的龋病好发部位,一般因邻面接触面磨损或牙间乳头萎缩导致食物嵌塞所致。牙颈部是釉质与牙本质的交界部位,即利于滞留食物和细菌,也是牙体组织的一个薄弱环节,尤其是釉质与牙骨质未接触,牙本质直接外露时更容易发生龋坏。
2.龋病的好发牙齿
由于不同牙齿解剖形态和生长部位的特点,龋病在各牙的发生率出存在着差别。大量流行病学调查资料表明,龋病的牙位分布是左右侧基本对称,下颌多于上颌,后牙多于前牙,下颌前牙患龋率最低。
乳牙患龋率顺序为:
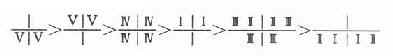
恒牙患龋率顺序为:

3.龋坏程度
临床上可见龋齿有色、形、质的变化,而以质变为主,色、形变化是质变的结果,随着病程的发展,病变由釉进入牙本质,组织不断被破坏、崩解而逐渐形成龋洞,临床上常根据龋坏程度分为浅、中、深龋三个阶段,各自表现如下,(图3-3,3-4)
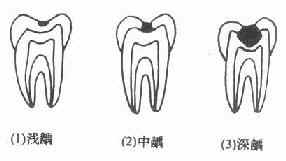
图3-3 龋坏程度
浅龋:亦称釉质龋,龋坏局限于釉质。初期于平滑面表现为脱矿所致的白垩色斑块,以后因着色而呈黄褐色,窝沟处则呈浸墨状弥散,一般无明显龋洞,仅探诊时有粗糙感,后期可出现局限于釉质的浅洞,无自觉症状,探诊也无反应。
中龋:龋坏已达牙本质浅层,临床检查有明显龋洞,可有探痛,对外界刺激(如冷、热、甜、酸和食物嵌入等)可出现疼痛反应,当刺激源去除后疼痛立即消失,无自发性痛。
深龋:龋坏已达牙本质深层,一般表现为大而深的龋洞,或入口小而深层有较为广泛的破坏,对外界刺激反应较中龋为重,但刺激源去除后,仍可立即止痛,无自发性痛。
龋坏在X线片上呈黑色透射区,对难以确诊者(如邻面龋),可借助X线片协助诊断。
4.龋坏的病变类型
(1)慢性龋
龋病一般均进展缓慢,尤其是成人,多数为慢性,因病程较长,质地较干而软龋较少,此类患者有较长的修复过程,通常洞底均有硬化牙本质层。
(2)急性龋
多见于儿童、青少年、孕妇或健康状况不佳者,疗程短而进展快,软龋较多,质地松软,着色也浅,呈浅黄或白垩色,易被挖除,洞底缺乏硬化牙本质层。
(3)静上性龋
由于局部致龋因素被消除,导致龋坏进展非常缓慢或完全停止,称静止性龋。
(4)继发性龋
多见于龋病治疗过程中龋坏组织未去净化或修复体边缘不密合,形成裂隙以致再次发生龋坏(图3-4)。
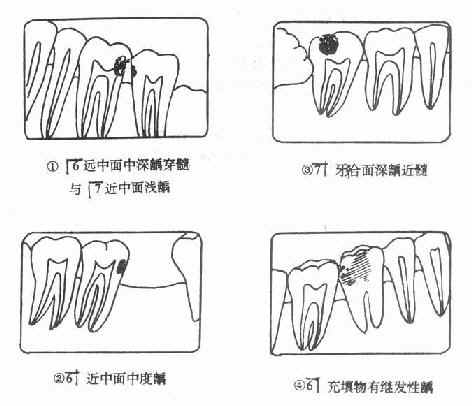
图3-4 各类龋示意图
(三)治疗
龋病治疗的目的在于终止病变过程,阻止其继续发展并恢复牙齿的固有形态和功能。由于牙齿结构特殊,虽有再矿化能力,但对实质性缺损无自身修复能力。除少数情况可用药物外,均需采用手术治疗。
1.药物治疗
药物治疗是在磨除龋坏的基础上,应用药物抑制龋病发展的方法,适用于恒牙尚未成洞的浅龋,乳前牙的浅、中龋洞。常用药物包括氨销酸银和氟化钠等。
治疗方法:先将龋坏组织尽可能磨除,并磨去洞缘牙齿薄片,使洞敞开;以棉条隔离唾液,擦干牙面后以小棉球蘸氨硝酸银溶液涂擦龋坏牙面1-2分钟,温热气枪吹干再涂,如此两次,然后以蘸丁香油小棉球涂擦,使之还原成黑色,吹干即完成治疗。所形成的还原银沉淀于牙本质小管中阻塞牙本质小管,阻止龋的发展。一般每周进行1次,3-4次为一疗程,3-6月后复查,治疗中应防止灼伤软组织。
2.充填术
对已形成实质性缺损的牙齿,充填术是目前应用最广泛且成效较好的方法,其基本过程可分为两步:先去除龋坏组织和失去支持的薄弱牙体组织,并按一定要求将窝洞制成合理的形态。然后以充填材料填充或其它特定方式恢复其固有形态和功能。常用充填材料包括银汞合金和复合树脂等。
(1)窝洞制备基本原则
去净龋坏组织,防止继发龋。制洞作用之一类似清创,须去除龋坏组织,使窝洞建立在健康的牙体组织上,防止继发性感染。
保护牙髓牙髓是有感觉和代谢的活体组织,由于牙本质和牙髓关系密切,在切割牙体组织时,会对牙髓组织产生不同程度的刺激,严重时可导致牙髓充血和炎症反应,因此在操作中应注意保护牙髓,避免和减轻刺激。
制备抗力形和固位形
由于牙齿修复后需承担咀嚼功能,因此充填修复后应达到两方面要求,一方面能长期保持修复物不致松动、脱落,即应具有固位形;另一方面修复物和剩余牙体组织都不致因承受咀嚼力而碎裂,即应具有抗力形。二者在窝洞制备时应同时兼顾。
(2)充填术修复过程(银汞合金):
去除龋坏组织,建立窝洞外形;
制备抗力形和固位形;
洞形修整和窝洞清理;
窝洞清毒;
垫基底;
充填银汞合金;
抛光。
二、牙髓病(Pulp diseases)
牙髓病是指牙髓组织的疾病,包括牙髓炎症、牙髓坏死和牙髓退变。由于牙髓组织处于牙体硬组织包绕之中,只通过根尖孔、侧副根管与外界联系,牙髓急性炎症时,血管充血、渗出物积聚,导致髓腔内压力增高,使神经受压,加以炎性渗出物的刺激而使疼痛极为剧烈。
(一)病因
1.微生物感染
细菌是牙髓病最重要的致病因素,其细菌主要是兼性厌氧菌和专性厌氧杆菌,如链球菌、放线菌、乳杆菌等。
细菌感染的途径有:
(1)经牙体缺损处感染,如深龋、牙外伤、重度磨损等严重牙体缺损,细菌及毒素通过牙本质小管或穿髓点侵入牙髓。
(2)经牙周感染,细菌及毒素经过牙周袋,通过根尖孔,侧副根管而侵入牙髓。
(3)血源感染,细菌及毒素经过血液而侵入牙髓是十分罕见的,但并非不可能。
2.化学刺激
(1)药物刺激
制洞后消毒用药,如酚类可致牙髓受到刺激。
(2)充填料刺激
深洞直接用磷酸锌水门汀垫底,复合树脂直接充填等都可能刺激牙缝。
3.物理刺激
(1)温度刺激
制洞时如使用气涡轮机必须喷水降温,否则导致牙髓充血、出血引起炎症。
(2)电流刺激
口腔内如有两种不同金属的修复物接触,通过唾液可产生电位差,对牙髓有一定刺激。
(3)气压变化的影响
在高空飞机或深水潜泳时,气压变化可导致牙髓病变急性发作。
(4)创伤
如糖尿病等可引起牙髓退变,肿瘤亦可波及到牙髓,血源性感染引起的牙髓病极少见。
(二)临床表现
1.急性牙髓炎(Acute pulpitis)
多为外伤引起,主要表现为剧烈地自发性痛,特点如下:
①疼痛常突然发作,早期呈间歇性,一般约持续数分钟,随后数小时间歇期,病员尚可指患牙。随病情发展,发作期延长,间歇期缩短,逐渐转变为持续性剧痛,并沿同侧三支神经分布区放散(如上牙向颈部、耳前、颧颊部;下牙向耳下、耳后、下颌部放散),往往不能明确指出患牙部位。
②疼痛往往夜间较剧,卧倒时尤甚。
③早期冷、热刺激均可激发或加剧疼痛,以冷刺激痛较明显;后期或化脓时,热刺激疼痛,冷刺激仅可使疼痛暂时缓解。后期患者常含冷水,或吸冷空气以减轻疼痛,此种症状对诊断有一定帮助。
④检查时常可见患牙穿髓,探痛明显。
2.慢性牙髓炎(Chronic pulpitis)
由于龋病等大多是慢性病变,对牙髓有长期持续的刺激,可使牙髓发生慢性炎症的过程。在慢性牙髓炎发展过程中,如多形核白细胞增多,则释放的溶酶体酶也增多,而使炎症加剧,临床上即可出现急性发作的症状。
牙体慢性损伤、牙周病、牙本质化学刺激都可使牙髓呈现慢性炎症的过程。
慢性牙髓炎临床上分为三类:慢性闭锁性牙髓炎,慢性开放性牙髓炎及慢性增生性牙髓炎。慢性开放性牙髓炎又叫作慢性溃疡牙髓炎。慢性增生性牙髓炎又称牙髓息肉。
慢性牙髓炎诊断依据:①长期刺激性痛,X线照片显示尖周已有膜腔增宽、硬板破损;②有自发性痛史;③探诊已穿髓、出血、剧痛;④有深龋或深盲袋或严重牙体慢性损伤。
注意牙髓息肉与龈乳头增生长入邻牙合面洞内,与髓底穿通长的息肉鉴别。否则后果严重。
(三)治疗
初期慢性牙髓炎可采用间接盖髓术。
其它情况的慢性牙髓炎后牙采用干髓术,前牙则采用去髓术。
年轻人特别是牙根尚未发育完成的恒牙可采用切髓术。
慢性牙髓炎急性发作时先应急处理,方法是局麻下开髓引流、药物止痛等。待剧痛缓解后,后牙采用干髓术,前牙采用去髓术,逆行性牙髓炎采用去髓术合并牙周治疗。
三、根尖周病(periapical Disease)
根尖周病是指局限于牙根尖的牙骨质、根尖周围的牙周膜和牙槽骨等尖周组织的疾病。
病因
1.感染
最常见的感染来自牙髓病,其次是牙周病通过根尖孔、侧副根管及牙本质小管而继发,血源性感染比较少见。
现代认为,尖周病感染的主要致病菌是以厌氧菌为主体的混合感染,产黑色素类杆菌是急性尖周炎的主要病源菌。细菌内毒素是慢性尖周炎的致炎因子,更是尖周肉芽肿的主要致病因素。
2.创伤
牙齿遭受外力,如打击、碰撞、跌倒等,可致牙体硬组织、牙周组织及尖周组织损伤。
咬硬物、如咬到饭内的砂子、咬核桃、咬瓶盖子等,创伤性咬合均可导致尖周损害。
3.肿瘤
波及尖周损害的肿瘤有鳞癌、肺癌及乳腺癌转移、颌骨肉瘤、骨髓瘤和造釉细胞瘤。
4.牙源性因素
牙髓及根管封药过量,根管器械穿出根尖,正畸用力不当、快速分离牙齿、拔牙不慎伤邻牙等均能引起尖周损伤。
临床表现
(一)急性尖周炎(Acute apical periodontitis)
急性尖周炎的病理解剖特征是根尖周渗出物的积累、转化和扩散或吸收,除某些外伤而致的急性尖周炎外,牙髓多已坏死。按炎症的发展过程又可分为:
1.急性浆液性尖周炎(acute serous apical periodontitis)
早期根尖部牙周膜内充血、血管扩张、血浆渗出、组织水肿及炎细胞浸润。此时因根尖部压力使牙齿向外移行,患者感觉牙齿伸长,患牙早接触,咬合不适或轻微咬合痛,患牙用力咬紧时由于根尖部血液被挤向四周症状暂时缓解。这时,根尖部的牙骨质和牙槽骨无明显改变。
随着病变的发展,血液淤积增多,组织水肿明显,血管破裂出血,使尖周膜腔内压力显著增高,患牙伸长感加重,轻度松动,不敢对牙合,并有持续性自发痛,能定位。检查时叩诊剧痛,根尖部牙龈轻度红肿、压痛。
2.急性化脓性尖周炎(acute suppurative apical periodontitis)
可由急性浆液性尖周炎继续发展而来,也可由慢性尖周炎急性发作而引起。表现为根尖周牙周膜破坏溶解,脓液积聚,脓肿周围有显著的炎细胞浸润和骨吸收。故又称为急性根尖脓肿或急性牙槽脓肿。
积聚在根尖部的脓液常沿阻力小的部位排出,排脓途径有:
(1)脓液经根尖孔进入髓腔,若打通根管排脓通道,是比较理想的引流方式。
(2)脓液经牙周间隙引流。这种方式引流阻力较大,而且对牙周组织损坏太大。
(3)脓液经骨髓扩散,甚至穿破颌骨骨密质板,形成骨膜下脓肿,由于骨膜与骨面剥离疼痛极为剧烈。若骨膜被溶解,便形成粘膜或皮下脓肿。破溃后形成龈窦道或皮肤窦道,转为慢性尖周炎(图3-3)

图3-5 急性化脓性尖周炎排脓途径
由于牙根长短和根尖解剖部位不同,排脓途径各不相同,形成窦道的部位亦各不同。上颌中切牙的牙槽突很低而牙根长时,脓液穿通鼻腔底;上颌侧切牙根尖常偏向舌侧,脓液可穿破腭侧骨板而形成腭侧脓肿;上颌后牙牙根与上颌窦底部接近,有时脓液可穿入上颌窦;上颌磨牙腭根脓肿,甚至可由骨膜下向后扩展到软腭;而下颌切牙可引起颏部肿胀;下颌磨牙根较长时,脓液在颌舌骨肌附丽下,向口底软组织扩散,引起严重口底蜂窝组织炎,颌骨骨髓炎,偶可导致海绵窦血栓。
脓液进入骨髓腔时,疼痛非常剧烈,呈持续性、搏动性,患牙松动严重,触、叩痛明显、龈及面部肿胀,根端红肿压痛,牙伸长感,不敢对牙合,头痛,体温升高,烦燥,痛苦面容,所属淋巴结肿大、压痛。形成粘膜下脓肿后,由于颌骨内部压力降低,疼痛明显减轻,但软组织水肿仍明显。若未切开引流,则自行破溃流脓。从炎症开始至形成粘膜下脓肿约3-5日。
(二)慢性尖周炎(chronic apical periodontitis)
慢性尖周炎的病理解剖特征是尖周组织增殖性炎症变化,即纤维和肉牙组织的形成,以及牙周膜间隙形态改变。
1.尖周肉牙肿(periapical granuloma)
尖周病变区骨组织破坏,被肉芽组织所替代。肉芽组织中有淋巴细胞、浆细胞、世噬细胞和少量嗜中性白细胞浸润,并有纤维细胞和毛细血管增生。肉芽组织的周围常有纤维性被膜及呈条索状或网状上皮增殖。尖周肉芽肿大小和形式不一,拔牙时往往连同牙根尖一同拔出。X线片显示尖周有边界清晰的圆形或椭圆形稀疏区。患者一般无自觉症状,有时感咀嚼不适,咬合无力,叩诊时有异样感,牙可变色,牙髓活力试验阴性,根尖肉芽肿可维持较长时间相对稳定。
2.尖周脓肿或慢性牙槽脓肿(chronic periapical abscess,chronic alveolor abscess)
是局限于尖周区的慢性化脓性炎症。脓液中主要是多形核白细胞和单核细胞,周围有密集的淋巴细胞和浆细胞。
尖周脓肿可穿过牙槽骨及粘膜形成牙龈窦道,或穿通皮肤形成皮肤窦道。一般无自觉症状,叩诊时有轻微疼痛,有反复肿胀史,X线片显示周有边界不整齐的弥散性稀疏区(图3-6)。
图3-6 牙折并发慢性尖周炎(根管内有根管治疗器械)
3.尖周囊肿 (Periapical cyst)
尖周囊肿是由上皮衬里,充满液体、被肉芽组织包绕的尖周病变。囊壁内层为完全或不完全的上皮衬里,外层为致密的纤维结缔组织包绕,囊腔中充满囊液,含丰富的胆固醇结晶。囊肿增大时周围骨质压迫性吸收,压迫邻牙致牙根吸收。
通常无自觉症状,囊肿增大使颌骨壁变薄、隆起,扪诊有乒乓球样感。牙髓无活力,X线片显示尖周有边界清楚,轮廓分明的骨质稀疏区,周围有明显白线条。囊肿破溃感染可形成窦道。
尖周肉芽肿,尖周脓肿和尖周囊肿三者之间联系密切,可相互转变,有着移行的关系。
急、慢性尖周炎均可成为病灶,但牙齿一旦治愈,病灶随之被消除。
4.致密性骨炎(condense osteitis)]
是尖周组织受到轻微、缓和、长时间慢性刺激后产生的骨质增生反应。X线片显示根尖部局限性的不透射影像。无自觉症状、勿需治疗。
治疗
(一)应急处理
根尖部急性炎症的外置,是一种应急临时性措施,主要是缓解疼痛及消除肿胀,待转为慢性炎症后再作常规治疗。应急治疗的关键是掌握病变发展阶段,病变程度。
1.髓腔开放引流
急性尖周炎死髓,无论是浆液期或是化脓期,主要矛盾集中在根尖渗出物或脓液的积聚与扩散,理想的引流方式是人工通髓腔引流通道,打通根尖孔,使渗出液或脓液通过根管得以引流,以缓解根尖部压力,解除疼痛。为了不让食物杂质堵塞引流通道,洞内放一碘酊球开放。
2.切开排脓
炎症4-5 天,主要针对骨膜下或粘膜下脓肿,切排与根管开放可同时进行。切开的位置正对脓肿,与前庭沟平行方向。
3.按抚治疗
对根管外伤、封药化学性刺激及根管不良充填引起的急性尖周炎,何考虑去除根管内容,物,封消炎镇痛药物按抗数日,待急性期过后再常规治疗,以避免外界污染或再感染。
4.调牙合磨改
急性尖周炎活髓,处理应慎重。由创伤引起的,通过调牙合磨改以消除创伤性咬合,即可治愈。因根尖孔大牙髓炎引起的急性尖周炎,可在麻醉下予以去髓。调牙合磨改是死髓牙治疗的常规措施,一方面减轻功能得以休息,促进愈合;另一方面可减少纵折机会。
5.消炎止痛
口服或注射抗生素药物或止痛药物,局部封闭、理疗、针灸、中草药贴付等。
6.急性期拔牙
无保留价值或重要病灶牙可以果断拔除患牙,通过牙槽窝引流。但复杂性拔牙易引起炎症扩散,应先保守治疗后拔牙。
(二)根管治疗术
根管治疗术是治疗牙髓坏死、坏疸或尖周病的一种方法,通过清除根管内的坏死或坏疸物质,进行适当的消毒,并根管充填去除不良刺激,促进尖周病变愈合。
根管治疗术一般分为三个步骤,即髓腔预备,根管消毒和根管充填。具体实施有二次或多次法及一次法。
四、非龋牙体硬组织病
非龋性牙体硬组织病包括牙齿发育异常,牙体损伤和牙齿感觉过敏症。
1.釉质发育不全
在牙齿发育期间,由于全身疾病、营养不良或严重的乳牙根尖周感染,导致釉质结构异常。
[病因]
全身疾病:母体在妊娠期患风疹、毒血症、婴儿期患高热疾病(肺炎、麻疹、腥红热、白喉等)。可根据发生的位推算出病变时期。
营养不良、佝偻病、维生素A、C、D及钙缺乏,以免遗传因素。
乳牙根尖周感染:任何继承恒牙都可能由于乳牙根尖周感染而导致釉质发育不全。
[预防和治疗]
加强妇幼保健工作,搞好优生优育,从胚胎到出生后7岁,特别注意母体和儿童的营养和健康,预防全身感染和乳牙尖周感染。
婴幼儿期要定期进行口腔保健检查,养成早、晚刷牙、饭后漱口的习惯。发现乳牙龋齿要及时治疗。
根据釉质发育不全的程度,进行相应的治疗。轻中度采用涂氟或光固化修复,重度采用钉固位修复或人造冠修复。
2.氟牙症
氟牙症是由于釉质发育期间摄入过量氟而致的一种特殊类型的釉质发育不全。氟牙症具有地区性,为慢性氟中毒病早期最常见而突出的症状。氟牙症又称斑釉牙。
[病因]
在牙齿矿化期间饮水中氟含量过高,氟侵害牙胚的造釉细胞,导致氟牙症。一般认为,水中含氟量为1ppm(lmg/L)为宜,该浓度既能有效防龋,又不致发生氟牙症。我国现行水质标准氟浓度为0.5-1ppm。
氟牙症有年龄特征,过多的氟只有在牙齿发育矿化期进入机体,才能发生氟牙症。若在6、7岁之前,一直住在饮水高氟区,即使日后迁往他处也不可避免以后萌出的恒牙受累;反之,如7岁之后迁入高氟区,则不会导致氟牙症。
氟牙症流行于世界各地,我国西北、华北、东北以及西南地区19个省市均有发现氟牙症。
[临床表现]
轻度:(白垩型)少数牙面上有白垩状或黄褐色斑志块,无实质缺损。
中度(着色型):多数牙面有黄褐色或深棕色斑块,牙表面仍光滑坚硬。
重度(缺损型):多数牙或全口牙出现暗棕色斑块,同时有点状、线状凹陷并有着色。
[预防和治疗]
改良水源:饮水含氟量高地区须作去氟处理,这是根本的预防措施。
脱色法:用30%过氟化氢液5份加乙醚1份制成漂白液进行脱色。
光固化修复:对重症氟牙症可采用光固化修复。
3.四环素着色牙
50年代,国外有报道四环素族药物可引起牙着色,甚至可导致釉质发育不全,国内直到70年代中期方才引起注意。
[病因]
在牙齿发育矿化期间服用四环素族药物,如四环素、土霉素、金霉素、支甲金霉素,还有强力霉素等,可被结合到牙组织内,使牙着色,呈黄棕色或深灰色。
[临床表现]
各种四环素类药物所产生的变色是不同的。四环素产生的变色牙较重为黄褐色,金霉素产生的变色牙为深灰色。牙着色程度与四环素的剂量和药次数呈正比关系,但一个短期内的大剂量服用比长期用药相等的总剂量作用更大。
[预防和治疗]
为防止四环素变色牙的发生,妊娠和授乳的妇女,8岁以下的小儿不宜使用四环素族的药物,已出现者可视不同程度采用以下方法:
脱色漂白法:由于其色素主要沉积在牙本质内,此方法可稍有改善,但多数不理想。
外脱色法:清洁牙面,凡士淋龈缘保护牙龈,将浸过30%过氧化氢液的纸片贴于前牙唇面,白炽灯照射10分钟,一个疗程5-8次。
内脱色法:先行去髓术,然后根管充填后,将浸有30%过氧化氢药物的棉球封置髓室内,每3天换药1次,共4-6次。这种方法近期效果可靠,但缺陷是使活髓牙变成无髓牙,若该牙已是无髓牙者适用于此方法。
4.先天性梅毒牙
10%-30%的先天性梅毒患者均有牙齿表征,主要是恒牙。
[病因]
在牙胚形态分化期,由于炎症细胞浸润,导致造釉细胞受害,部分釉质的沉积停止,牙本质矿化障碍,造成牙齿形态损害。
[临床表现]
1.半月形切牙:切牙的切缘中央有半月形缺陷,切开之间有较大空隙。
2.桑葚状磨牙:磨牙的牙尖皱缩,釉质呈现许多不规则的小结节,如同桑葚状。
[预防和治疗]
在妊娠早期治疗梅毒是有效的预防方法。对已出现者,可视程度采用光固化或冠修复。
5.畸形中央尖
多见于下颌第二前磨牙,常为对称性发生,牙合面中央呈圆锥形突起,故称中央尖。
[临床表现]
畸形中央尖高约2-3mm。其尖磨损或折断后,髓角暴露可导致牙髓炎或尖周病变。此时临床检查见不到中央尖,可见中央窝处有一小突起,并有一黑色露髓点,若在牙根尚未完全形成时引起牙髓坏疸,则根尖发育中断,X线照片显示,根尖孔呈喇叭口状。
[治疗]
预防性治疗:分次调磨中央尖,使之形成修复性牙本质,防止露髓。
对造成牙髓炎或尖周炎者应采取相应方法进行治疗,对牙根尚未发育完全者,应予以牙根诱导形成术。
6.隐裂牙
为一种细微不易发现的牙齿裂缝,多见于恒磨牙,其次为前磨牙。它可引起牙体、牙髓、尖周和牙周一系列病变。
[病因]
牙齿硬组织发育缺陷,沟裂较深或釉柱间有较大的釉板存在等,是隐裂发生的内因。咬创伤、牙体缺损过多是隐裂发生的外因。
[临床表现]
牙合面可见到裂纹贯通1-2个边缘嵴而达邻面,常与发育沟重叠。涂以碘酊液可见其渗入隐裂,显示清楚为一裂隙。患牙可有冷、热激发痛,或自发痛等症状,应仔细检查,避免漏诊。
[治疗]
无症状者可作预防性充填,在症状者应予以相应治疗,并及时作冠修复。
7.牙齿感觉过敏症
牙齿在受到外界刺激,如温度(冷、热)、化学物质(酸、甜)以及机械作用(摩擦或咬硬物)等所引起的酸痛症状,它并不是一种疾病,而是多种牙体病所致共有的症状。
[病因]
牙齿感觉过敏症多见于本质暴露,引起刺激性疼痛,严重者不敢咬合、嗽口,饮食亦感困难,但刺激除去后,症状立即消失,无自发性痛。多与局部和全身因素有关。
[临床表现]
患牙对冷、热、酸、甜和机械性刺激的激发痛,当刺激去除后,这种激发痛即消失。检查时可用探针探查到过敏点。
[治疗]
(1)去除病因,进行局部处理如充填术等。
(2)脱敏疗法
药物涂擦:可用氨化硝酸银或氟化钠甘油等局部涂擦。
离子导入:用直流电离子导入设备,将F- 和Ca++交替导入过敏牙齿内。
药物含漱:用脱敏含漱液进行含漱。
激光照射:采用YAG激光,功率15W,局部照射过敏区每次0.5秒-1.0秒,3-5次为一疗程。还可使用脱敏药物牙膏。
食物咀嚼:让患者用新鲜大蒜头或茶叶或核桃仁涂擦敏感区,或进行反复咀嚼。
3.修复治疗:对药物等方法脱敏无效者,可考虑作充填术,近髓者可行牙髓治疗,必须时可考虑作冠修复。
8.楔状缺损
不良刷牙方法,唾液酸性环境的作用,牙颈部结构薄弱,咬合应力集中共同致牙颈部实质缺损。
[临床表现]
只发生在前牙唇侧、后牙颊侧牙颈部实质性缺损,形态呈楔状。
缺损分为浅、中、深,深者可穿通牙髓,引起牙髓或尖周病变。
好发牙位是牙弓突出部位牙齿,常见于 。
。
多见于成年人,青少年少见。
[治疗]
极浅者可不治疗,敏感者脱敏处理。
缺损较深者充填治疗。
累及牙髓者行牙髓治疗。