第五节 肾尿生成的调节
尿的生成有赖于肾小球的滤过作用和肾小管、集合管的重吸收和分泌作用。因此,机体对尿的生成的调节也就是通过对滤过作用和重吸收、分泌作用的调节来实现的。肾小球滤过作用的调节在前文已述,本节主要论述肾小管和集合管重吸收和分泌的调节。肾小管和集合管功能的调节包括肾内自身调节和神经、体液调节。
一、肾内自身调节
肾内自身调节包括小管液中溶质浓度的影响、球-管平衡和管-球反馈等。
(一)小管液中溶质的浓度
小管液中溶质所呈现的渗透压,是对抗肾小管重吸收水分的力量。如果小管液溶质浓度很高,渗透压很大,就会妨碍肾小管特别是近球小管对水的重吸收,小管液中的Na+被稀释而浓度下降,小管液中与细胞内的Na+浓度差变小,Na+重吸收减少,因此,不仅尿量增多,NaCI排出也增多。例如糖尿病患者的多尿,就是由于小管液中葡萄糖含量增多,肾小管不能将葡萄糖完全重吸收回血,小管液渗透压因而增高,结果妨碍了水和NaCI的重吸收所造成的。临床上有时给病人使用肾小球滤过而又不被肾小管重吸收的物质,如甘露醇等,利用它来提高小管液中溶质的浓度,借以达到利尿和消除水肿的目的。这种利尿方式称为渗透性利尿。
(二)球-管平衡
近球小管对溶质和水的重吸收量不是固定不变的,而是随肾小于滤过率的变动而发生变化。肾小球滤过率增大,滤液中的Na+和水的总含量增加。近球小管对Na+和水的重吸收率也提高;反之,肾小球滤过率减小,滤液中的Na+和水的总含量也减少,近球小管的Na+的水的重吸收率也相应地降低。实验说明,不论肾小于滤过率或增或减,近球小管是定比重吸收(constant fraction reabsorption)的,即近球小管的重吸收率始终占肾小球滤过率的65%-70%左右(即重吸收百分率为65%-70%)。这种现象称为于-管平衡(glomerulotubular balance)。球管平衡的生理意义在于使尿中排出的溶质和水不致因肾小管滤过率的增减而出现大幅度的变动。例如,在正常情况下,肾小球滤过率为125ml/min,近球小管的重吸收率为87.5ml/min(占70%)。流到肾小管远侧部分的量为37.5ml/min。如果滤过率增加到150ml/min,则近球小管的重吸收率变为105ml/min(仍占70%),而流到肾小管远侧部分的量为45ml/min。这几个数字表明,此时滤过率虽然增加了25ml/min,但流到肾小管远见侧部分的量仅增加7.5ml/min。而且在这种情况下,远侧部分的重吸收也有增加,因此尿量的变化是不大的。同样,滤过率减少到100ml/min,近球小管的重吸收率为70ml/min(仍占70%),流到肾小管远侧部分的量为30ml/min。此时的滤过率虽然减少了25ml/min,但流到肾小管远侧部分的量仅减少了7.5ml/min;而且在这种情况下远侧部分的重吸收也要减少,因此尿量的变化仍然不大。近球小管对Na+也是定比重吸收,即重吸收量为滤过量的65%-70%。如果近球小管对Na+重吸收的总量是固定不变的话,根据测算,肾小球滤过率仅增加2ml/min,Na+的排出量就会比原来的增加约2倍;肾小球滤过率减少2ml/min,尿中就不含Na+,可见球管平衡具有重要的生理意义。
定比重吸收的机制与管周毛细血管血压和胶体渗透压改变有关。比如,在肾血流量不变的前提下,当肾小球滤过率增加时,进入近球小管旁毛细血管的血液量就会减少,,血浆蛋白的浓度相对地增高,此时毛细血管内血压下降而胶体渗透压升高。在这种情况下,小管旁组织间液就加速进入毛细血管,组织间液内静水压因之下降,组织间液内静水压下降使得小管细胞间隙内的Na+和水加速通过基膜而进入小管旁的组织间隙;并且通过紧密连接回流至肾小管腔内的回漏量因此而减少,最后导致Na+和水重吸收量增加。这样,重吸收仍可达到肾小球滤过率的65%-70%。肾小球滤过率如果减少,便发生相反的变化,重吸收百分率仍能保持65%-70%。
球-管平衡在某些情况下可能被打乱。例如,渗透性利尿时,近球小管重吸收率减少,而肾小球滤过率不受影响,这时重吸收百分率就会小于65%-70%,尿量和尿中的NaCI排出量明显增多。
目前认为球-管平衡障碍与临床上见到的某些水肿的形成机制有关。例如在充血性心力衰竭时,肾灌注压和血流量可明显下降。但由于出球小动脉发生代偿性收缩,所以肾小球滤过率仍能保持水平。因此滤过分数将变大。此时近球小管旁毛细血管血压下降而血浆胶体渗透压增高。如上所述,这将导致Na+和水的重吸收增加,重吸收百分率将超过65%-70%。于是因体体内钠盐潴留和细胞外液量增多而发生水肿。
(三)管-球反馈
管-球反馈是肾血流量和肾小球滤过率自身调节的重要机制之一。当肾血流量和肾小球滤过率增加时,到达远曲小管致密斑的小管液的流量增加,致密班发生信息,使肾血流量和肾小球滤过率恢复至正常。相反,肾血流量和肾小球滤过率减少时,流经致密斑的小管液流量就下降,致密斑发生信息,使肾血流量和肾小球滤过率增加至正常水平。这种小管液流量变化影响肾血流量和肾小球滤过率的现象称为管-球反馈(tubuloglomerular feed back)。有人认为致密斑主要感受小管液中的NaCI含量改变而不是小管液的流量。一般来说,肾小管液流量与NaCI含量成正比。致密斑发在管-球环节中起重要的传感器(sensor)作用。致密斑与入球小动脉和出球小动脉相邻。致密斑发出的信息通过某种途径影响入球小动脉的口径,从而影响肾血流量和肾小球滤过率。当肾血流量增加时,肾小球滤过率也增加,流经远曲小管的小管液量也增加,致密斑部位NaCI含量升高,致密斑发出信息刺激颗粒细胞释放肾素,导致局部生成血管紧张素Ⅱ,血管紧张素Ⅱ引起入球小动脉收缩,口径缩小,阻力增加,从而使肾血流量和肾小球滤过率恢复至原来水平。相反,当肾血流量减少时,肾小球滤过率下降,流经远曲小管的小管液流量减少,颗粒细胞释放肾素减少,血管紧张至少Ⅱ生成减少,入球小动脉收缩变弱,口径变粗,阻力减少,肾血流量恢复至原有水平。此外,肾内产生的前列腺素、腺苷和儿茶酚胺等也参与管-球反馈。
二、神经和体液调节
(一)交感神经系统
肾交感神经兴奋通过下列作用影响尿生成:①入球小动脉和出球小动脉收缩,而前者血管收缩比后者更明显,因此,肾小球毛细血管的血浆流量减少和肾小球毛细血管的血压下降,肾小球的有效滤过压下降,肾小球滤过率减少;②刺激近球小体中的颗粒细胞释放肾素,导致循环中的血管紧张素Ⅱ和醛固酮含量增加,增加肾小管对NaCI和水的重吸收;③增加近球小管和髓袢皮皮细胞重吸收Na+、CI-和水。微穿刺表明,低频率低强度电刺激肾交感神经,在不改变肾小球滤过率的情况下,可增加近球小管和髓袢对Na+、CI-和水的重吸收。这种作用可被α1肾上腺素受体拮抗剂所阻断。这些结果表明,肾交感神经兴奋时其末稍释放去甲肾上腺素。作用于近球小管和髓袢细胞膜上的α1肾上腺素能受体,增加Na+、CI-和水的重吸收。抑制肾交感神经活动则有相反的作用。
(二)抗利尿激素
抗利尿激素(antidiuretic hormone,ADH)又称血管升压素(vasopressin,AVP),是由9个氨基酸残基组成的小肽,它是下丘脑的视上核和室旁核的神经元分泌的一种激素。它在细胞体中合成,经下丘脑-垂体束被运输到神经垂体然后释放出来。它的作用主要是提高远曲小管和集合管上皮细胞对水的通透性,从而增加水的重吸收,使尿液浓缩,尿量减少(抗利尿)。此外,抗利尿激素也能增加髓袢升支粗段对NaCI的主动重吸收和内髓部集合管对尿素的通透性,从而增加髓质组织间液的溶质浓度,提高髓质组织间液的渗透浓度,有利于尿注浓缩(见尿液浓缩和稀释)。
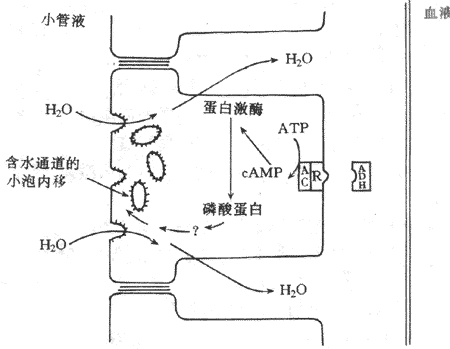
抗利尿激素与远曲小管和集合管上皮细胞管周膜上的V2受体结合后,激活膜内的腺甘酸化酶,使上皮细胞中cAMP的生成增加;cAMP生成增加激活上皮细胞中的蛋白激酶,蛋白激酶的激活,使位于管腔膜附近的含有水通道的小泡镶嵌在管腔膜上,增加管腔膜上的水通道,从而增加水的通透性。当抗利尿激素缺乏时,管腔膜上的水通道可在细胞膜的衣被凹陷处集中,后者形成吞饮小泡进入胞浆,称为内移(internalization)。因此,管腔膜上的水通道消失,对水就不通透。这咱含水通道的小泡镶嵌在管腔膜或从管腔膜进入细胞内,就可调节管腔内膜对水的通透性(图8-19)。基侧膜则对水可自由通过,因此,水通过管腔膜进入细胞后自由通过基侧膜进入毛细血管而被重吸收。

图8-19 抗利尿激素的作用机制示意图
调节抗利尿激素的主要因素是血浆晶体渗透压和循环血量、动脉血压。血浆晶体渗透压的改变可明显影响抗利尿激素的分泌。大量发汗。严重呕吐或腹泻等情况使机体失水时,血浆晶体渗透压升高,可引起抗利尿激素分泌增多,使肾对水的重吸收活动明显增强,导致尿液浓缩和尿量减少。相反,大量饮清水后,尿液被稀释,尿量增加,从而使机体内多余的水排出体外。例如,正常人一次饮用100ml清水后,约过半小时,尿量就开始增加,到第一小时末,尿量可达最高值;随后尿量减少,2-3小时后尿量恢复到原来水平。如果饮用的是等渗盐水(0.9NaCI溶液),则排尿量不出现饮清水后那样的变化(图8-20)。这种大量饮用清水后引起尿量增多的现象,称为水利尿,它是临床上用来检测肾稀释能力的一种常用的试验。循环血量的改变,能反射性地影响抗利尿激素的释放。血量过多时,左心房被扩张,刺激了容量感受器,传入冲动经迷走神经传入中枢,抑制了下丘脑-垂体后叶系统释放抗利尿激素,从而引起利尿,由于排出了过剩的水分,正常血量因而得到恢复。血量减少时,发生相反的变化。动脉血压升高,刺激颈动脉窦压力感受器,可反射性地抑制抗利尿激素的释放。此外,心房尿钠肽可抑制抗利尿激素分泌,血管紧张素Ⅱ则可刺激其分泌。
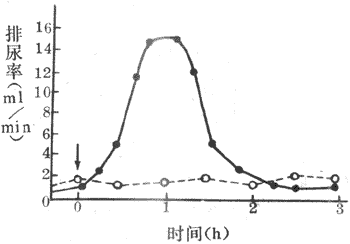
图8-20一次饮一升清水(实线)和饮一升等渗盐水
(0.9NaCI溶液)(虚线)后的利尿率箭头表示饮水时间
(三)肾素-血管紧张素-醛固酮系统
肾素主要是由近球小体中的颗粒细胞分泌的。它是一种蛋白水解酶,能催化血浆中的血管紧张素原使之生成血管紧张素壹I(十肽)。血液和组织中,特别是肺组织中有血管紧张素转换酶,转换酶可使血管紧张素I降解,生成血管紧张素Ⅱ(八肽)。血管紧张素Ⅱ可刺激肾上腺皮质球状带合成和分泌醛固酮。
肾素的分泌受多方面因素的调节。目前认为,肾内有两种感受器与肾素分泌的调节有关。一是入球小动脉处的牵张感受器,另一是致密斑感受器。当动脉血压下降,循环轿量减少时,肾内入球小动脉的压力也下降,血流量减少,于是对小动脉壁的牵张刺激减弱,这便激活了牵张感受器,肾素释放量因此而增加;同时,由于入球小动脉的压力降低和血流量减少,于是激活了致密斑感受器,肾素释放量也可增加。据推想,在近球小体的颗粒细胞和致密斑之间有一种特殊的联系。当两者接触增加时,肾素分泌便减少,而两者接触减少时,则肾素分泌增加。入球小动脉的压力下降,血流量减少时,血管口径缩小,于是颗粒细胞和致密班的接触减少,此时肾素分泌增加;当致密斑处Na+量和小管液量减少时,肾小管口径缩小,两者的接触减少,肾素分泌增加。但这种推想尚缺乏实验证据。此外,颗粒细胞受交感神经支配,肾交感神经兴奋时(如循环血量减少)能引致肾素的释放量增加。肾上腺素和去甲肾上腺素也可直接刺激颗粒细胞,促使肾素释放增加。
1.血管紧张素Ⅱ对尿生成的调节包括:①刺激醛固酮的合成和分泌;醛固酮可调节远曲小管和集合管上皮细胞的Na+和K+转运;②可直接刺激近球小管对NaCI的重吸收,使尿中排出的NaCI减少;③刺激垂体后叶释放抗利尿激素,因而增加远曲小管和集合管对水的重吸收,使尿量减少。
2. 醛固酮对尿生成的调节醛固酮是肾上腺皮质球状带分泌的一种激素。它对肾的作用是促进远曲小管和集合管的主细胞重吸收Na+,同时促进K+的排出,所以醛固酮有保Na+排K+作用。
醛固酮进入远曲小管和集合管的上皮细胞后,与胞浆受体结合,形成激素-受体复合物;后者通过核膜,与核中的DNA特异性结合位点相互作用,调节特异性mRNA转录,最后合成多种的醛固酮诱导蛋白(aldosterone-induced protein)。醛固酮诱导蛋白可能是:①管腔膜的Na+通道蛋白,从而增加管腔的Na+通道数量;②线粒体中合成的ATP的酶,增加ATP的生成,为上皮细胞活动(Na+泵)提供更多的能量;③基侧膜的Na+泵,增加Na+泵的活性,促进细胞内的Na+泵回血液和K+进入细胞,提高细胞内的K+浓度,有利于K+分泌(图8-21);由于Na+重吸收增加,造成了小管腔内的负电位,有利于K+的分泌和CI-的重吸收。结果,在醛固酮的作用下,远曲小管和集合管对Na+和集合管对Na+的重吸收增强的同时,CI-和水的重吸收增加,导致细胞外液量增多;K+的分泌量增加。

图8-21 醛固酮作用机制的示意图
醛固酮的分泌除了受血管紧张素调节外,血K+浓度升高和血Na+浓度降低,可直接刺激肾上腺皮质球状带增加醛固酮的分泌,导致保Na+排K+,从而维持了血K+和血Na+浓度的平衡;反之,血K+浓度降低,或血Na+浓度升高,则醛固酮分泌减少。醛固酮的分泌对血K+浓度升高十分敏感,血K+仅增加0.5-1.0mmol/L就能引起醛固酮分泌。而血Na+浓度必须降低很多才能引起同样的反应。
(四)心房利尿钠肽
心房利尿钠肽(atrial natriuretic pepitde,ANP)是心房肌合成的激素。循环中的心房利尿钠肽是由28个氨基酸残基组成的。它有明显的促进NaCI和水的排出作用。其作用机制可能包括:①抑制集合管对NaCI的重吸收。心房利尿钠肽与集合管上皮细胞基侧膜上的心房利尿钠肽受体结合,激活了鸟苷酸化酶,造成细胞内cGMP含量增加,后者使管腔膜上的Na+通道关闭,抑制Na+重吸收,增加NaCI的排出;②使出球小动脉、尤其是入球小动脉舒张,增加肾血浆流量和肾小球滤过率③抑制肾素的分泌;④抑制醛固酮的分泌;⑤抑制抗利尿激素的分泌。