第十九章 寄生虫病
第一节 阿米巴病
阿米巴病(amoebiasis)是由溶组织内阿米巴(entamoeba histolytica)原虫感染引起,病变发生于结肠,在少数病例病原体可进一步移行到肝、肺和脑,偶尔蔓延到肛周皮肤、泌尿、生殖等器官。
本病遍及世界各地,但以热带及亚热带地区为多见。在我国多见于南方,但在夏季也常见于北方。由于我国卫生状况的不断改善,近年来本病的流行和急性病例已明显减少。
一、肠阿米巴病
肠阿米巴病是由溶组织内阿米巴寄生于结肠而引起的,因临床上常出现腹痛、腹泻和里急后重等痢疾症状,故常称为阿米巴痢疾。
病因和发病机制
肠道阿米巴病主要由于食入被包囊污染的食物和水而引起。包囊囊壁具有抗胃酸作用,能安全地通过胃而到达结肠的回盲部,在肠液的消化作用下脱囊而出,发育成为小滋养体。小滋养体直径约为3~12μm,以二分裂方式繁殖,吞噬肠内容物和细菌为营养,不能吞噬红细胞。在结肠功能正常时,横结肠以下的肠段内,因水分吸收,营养物减少和粪便增加,小滋养体停止活动,遂进入包囊前期,继而产生囊壁形成包囊,最后随粪便排出,故小滋养体也称为肠腔内型或共栖成囊型滋养体。大多数感染者为无症状的包囊携带者,是本病的重要传染源。溶组织阿米巴有共栖特点和潜在致病力,是否致病取决于虫体和宿主间的相互作用。虫株的毒力和侵袭力强,宿主局部肠功能紊乱、细菌感染、粘膜损伤或全身因营养不良、感染和免疫功能低下时,小滋养体便侵袭组织,发生致病作用。小滋养体粘附于结肠上皮,凭借其伪足的机械运动及其酶的溶解性破坏作用侵入肠壁,遂转变为大滋养体并大量增殖,造成局部肠粘膜溶解坏死和溃疡形成。大滋养体直径多为20~30μm,能活跃地吞噬红细胞和组织碎片,为致病型也称组织型滋养体。大滋养体可随坏死组织进入肠腔,排出体外后死亡,或在肠腔中转变为小滋养体,再形成包囊。
溶组织内阿米巴的致病机制目前尚不完全清楚,其毒力和侵袭力主要表现在对宿主组织的溶解破坏作用。实验证明,滋养体对宿主细胞的破坏具有接触溶解(contact lysis)的特点。滋养体表面有具溶酶体活性的膜结合酶(membrane bound enzyme),最近有人纯化一种膜结合的成孔蛋白(pore-forming protein),通过膜电位变化打开离子通路,使细胞因离子流失而死亡。从溶组织内阿米巴的纯培养中可分离出一种细胞毒素——肠毒素(enterotoxin),这种不耐热的蛋白质,可能在肠阿米巴病的粘膜损伤和腹泻中起重要作用。此外,超微结构研究认为,滋养体表面的丝状伪足可能具有吞噬宿主细胞或胞饮宿主物质,附着并钻入组织,释放细胞毒素及接触溶解宿主细胞等一系列作用。另外,需要指出的是,溶组织内阿米巴滋养体与肠道某些细菌的共生作用在协同致病上起重要作用,细菌不仅作为阿米巴的营养来源,亦为它们提供适宜的生长、繁殖环境和促进阿米巴的代谢,增强其致病力。同时,细菌也可能直接损害宿主的肠粘膜,有利于阿米巴的侵袭。
阿米巴致病的免疫机制目前了解得不多。已知阿米巴感染可诱导人和实验动物的体液免疫,产生抗体,但不具有保护和防止再感染的作用。阿米巴病的发病与宿主的细胞免疫状态有关,接受抗淋巴细胞血清注射后的实验动物所发生的病变程度较重。对阿米巴病患者的若干细胞免疫指标测定亦表明有细胞免疫功能的低下。
病变
病变部位主要在盲肠、升结肠,其次为乙状结肠和直肠,严重病例整个结肠和小肠下段均可受累。病变为伴组织溶解液化的坏死性炎,可分为急性期和慢性期。
1.急性期病变肉眼观,早期在肠粘膜表面可见多数隆起的灰黄色帽针头大小的点状坏死或浅在溃疡。病变进展时,坏死灶增大,呈圆形钮扣状,周围有出血带包绕。此时滋养体在肠粘膜层内不断繁殖,破坏组织,并穿过粘膜肌层达到粘膜下层。由于粘膜下层组织疏松,阿米巴易于向四周蔓延,坏死组织液化脱落后,形成口小底大的烧瓶状溃疡,边缘呈潜行性(undermined)(图19-1,图19-2),对本病具有诊断意义。溃疡间粘膜正常或仅表现轻度卡他性炎症。在严重的病例,邻近溃疡可在粘膜下层形成遂道样互相沟通,其表面粘膜可大块坏死脱落,形成边缘潜行的巨大溃疡,其直径可达8~12cm。

图19-1 结肠急性阿米巴痢疾
肠粘膜上可见多数大小不等的坏死灶及潜行性溃疡
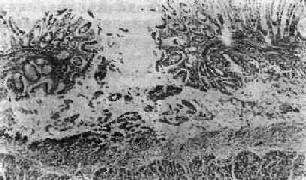
图19-2 急性阿米巴痢疾的结肠溃疡
溃疡深达粘膜下层,溃疡口小底大呈烧瓶状,溃疡口周围的粘膜悬覆于溃疡面上
镜下,阿米巴引起的液化性坏死为无结构的淡红染病灶,其附近组织炎症反应轻微,仅见充血、出血及少量淋巴细胞和浆细胞浸润。溃疡形成时,在溃疡底和边缘仍见残留的坏死组织,周围炎症反应也不明显。如继发细菌感染则可有中性粒细胞浸润。在坏死组织与活组织的交界处常可找到阿米巴滋养体,在肠壁的小静脉腔内有时也可见到(图19-3)。在组织切片上,滋养体一般呈圆形,直径约20~40μm,核小而圆,隐约可见;胞浆略呈嗜碱性,其中可见红细胞、淋巴细胞和组织碎片等。在滋养体周围常有一空隙,可能因组织被溶解所致。
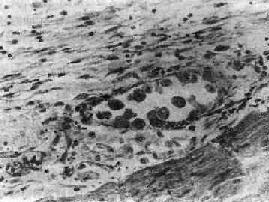
图19-3 急性阿米巴痢疾
结肠粘膜下层小静脉内可见成堆的阿米巴大滋养体 ×250
临床上,急性期主要为肠道症状,表现为腹痛、腹泻、大便量增多因含粘液和大量血液及坏死溶解的肠壁组织而呈紫红或暗红色的糊状,伴腥臭。粪检时易找到阿米巴滋养体。由于本病的直肠及肛门病变较轻,故里急后重症状不如细菌性痢疾明显,全身中毒表现也很轻微。
急性期多数可治愈。少数情况下,因溃疡过深,可引起肠穿孔。但因本病病变发展较缓,在穿孔前溃疡底的浆膜层常与邻近组织粘连,故穿孔时仅形成局限性脓肿,很少引起弥漫性腹膜炎。肠壁的小血管破裂引起出血者比较常见,但大血管被破坏导致大出血者则很少见。少数因治疗不够及时、彻底而转入慢性期。
2.慢性期病变病变甚为复杂。一些溃疡已愈合,而另一些溃疡可继续存在并扩大,甚至已愈合的溃疡又再发生坏死。坏死、溃疡、肉芽组织增生和瘢痕形成同时并存,粘膜可增生形成息肉,最终可使肠粘膜完全失去正常形态。肠壁可因纤维组织增生而增厚变硬,甚至引起肠腔狭窄。有时可因肉芽组织增生过多,而形成局限性包块,称为阿米巴肿(amoeboma),多见于盲肠,临床上易误诊为结肠癌。
二、肠外阿米巴病
肠外阿米巴病(extraintestinal amoebiasis)可见于许多器官,以肝、肺及脑为常见。
1.阿米巴肝脓肿阿米巴肝脓肿是肠外阿米巴病中最常见者。国内临床资料统计,阿米巴痢疾合并阿米巴肝脓肿者为1.8%~10%,而屍检统计则为36.6%,甚至高达60%。肝脓肿大多发生于阿米巴痢疾发病后1~3个月内,但也可发生于痢疾症状消失数年之后。阿米巴滋养体系通过侵入肠壁小静脉,经肠系膜静脉、门静脉而到达肝。阿米巴肝脓肿可为单个或多个,但以单个者为多见,且多位于肝右叶(80%)。因原因可能是由于肠阿米巴病多位于盲肠及升结肠,其血液流入肠系膜上静脉,经粗短的门静脉时血流快,来不及与肠系膜下静脉流入的血液相混合而大部分进入肝右叶。此外,肝右叶体积远比左叶为大,故受侵犯的机会也较多。
肉眼观,脓肿大小不等,大者可达小儿头大,几乎占据整个肝右叶。阿米巴肝脓肿的内容非一般脓液,而为阿米巴溶解组织所致的液化性坏死物质和陈旧性血液混合而成的果酱样物质,炎症反应不明显,但习惯上仍称为脓肿。脓肿壁上附有尚未彻底液化坏死的汇管区结缔组织、血管和胆管等,呈破絮状外观(图19-4),具有一定的特征性。
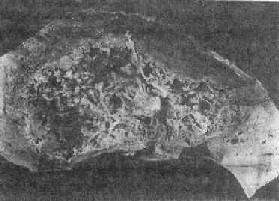
图19-4 阿米巴性肝脓肿
肝右叶为一巨大的脓肿所占据,脓肿壁呈破絮状外观
镜下,见脓肿壁有不等量尚未彻底液化坏死的组织,有少许炎性细胞浸润,在坏死组织边缘的活组织中可查见阿米巴滋养体。慢性脓肿周围可有肉芽组织及纤维组织包绕。
临床上,阿米巴性肝脓肿常表现长期发热伴有右上腹痛及肝肿大和压痛,全身消耗等症状。
阿米巴性肝脓肿可继续扩大并向周围组织穿破。肝右叶脓肿向上穿破时,可在肝和横膈之间形成膈下脓肿。如果肝和膈肌先有粘连,则肝脓肿常破入胸腔、肺,形成脓胸或肺脓肿。阿米巴肺脓肿继而穿破支气管,造成肝-支气管瘘或胸膜-支气管瘘。肝左叶脓肿如向上穿破,可破入纵隔、左胸腔和心包。肝脓肿向下穿破时,可穿入腹腔及腹腔器官,如胃、肠及胆囊等,引起相应部位的阿米巴性炎症。慢性阿米巴性脓肿常继发细菌感染而与一般细菌引起的脓肿相似,其脓液呈黄色或黄绿色,病情也相应恶化。
2.阿米巴性肺脓肿很少见,绝大多数是由肝脓肿穿过横膈直接蔓延而来。脓肿常位于右肺下叶,为单发性,由于横膈被穿破,故肺脓肿常与肝脓肿互相连通。脓肿腔内含咖啡色坏死液化物质,如破入支气管,坏死物质被排出后形成空洞。临床上患者有类似肺结核症状,咳出褐色脓样痰,其中可检见大量阿米巴滋养体。
3.阿米巴性脑脓肿极少见,往往是肝或肺脓肿内的阿米巴滋养体经血道进入脑而引起。
偶尔直肠的阿米巴病变可直接蔓延至肛周和会阴皮肤,引起边缘也为潜行性的溃疡。阴道、宫颈、精囊腺、前列腺、尿道等器官亦可被侵犯。