
第六节 脱髓鞘疾病
原发性脱髓鞘(primary demyelination)是指髓鞘脱失但轴索相对完好而言,乃由于少突胶质细胞受损影响髓鞘形成,或由于免疫或毒性因素损害髓鞘所致。继发性脱髓鞘常继发于轴突变性(如Waller变性)。脱髓鞘疾病是中枢神经系统以广泛原发性脱髓鞘为主的一组疾病,见表16-2。感染、缺氧和代谢障碍,以及其他一些先天性代谢障碍(如白质营养不良)、病毒感染(如进行性多灶性白质脑病)及某些原因不明的少见疾病(如脑桥中央白质溶解)时亦可出现脱髓鞘病变。
表16-2 脱髓鞘疾病分类
| 急性播散性脑脊髓炎(感染后性,疫苗接种后性,特发性) |
| 急性坏死出血性白质脑炎 |
| 多发性硬化症 |
| 经典型(Charcot病) |
| 大脑下白质广泛硬化症(Schilder病) |
| 同心圆硬化型(Balo病) |
| 视神经脊髓炎(Devic病) |
| 脱髓鞘伴全身性疾病 |
| 脑桥中央白质溶解 |
| 原发性胼胝体坏死 |
| 进行性多灶性白质脑病 |
一、多发性硬化症
多发性硬化症(multiple sclerosis,MS)是常见的脱髓鞘疾病,患者以20~40岁女性为多。临床病程数年至十余年不等。以反复发作与缓解交替为其特点,缓解期长短不一。神经系统的症状因累及部位不同而颇为多样。
病理变化
经典型MS病变分布广泛,可累及大脑、脑干、脊髓、视神经等处,其中以白质,特别以脑室角或室旁白质的病变最突出,但灰质也可受累。病灶呈圆形或不整形,大小不一,直径从0.1cm到数厘米不等,数目多少不一,新鲜病灶呈浅红色或半透明状,陈旧病灶呈灰白色,质地较硬。
镜下,脱髓鞘是本病的主要变化,早期多从静脉周围开始(又名静脉周脱髓鞘)伴血管周围单核细胞或淋巴细胞浸润。进行性脱髓鞘病灶的边缘常有多量单核细胞浸润,病灶中髓鞘变性崩解成颗粒状,并被吞噬细胞吞噬,形成泡沫细胞(图16-30)。轴索大多保存,部分可因变性而发生肿胀、扭曲断裂,甚至消失。此外,少突胶质细胞明显减少,甚至脱失;星形胶质细胞反应性增生十分明显,有时可出现肥胖细胞。晚期病灶胶质化,成为硬化斑。

图16-30 血管周围脱髓鞘(固蓝染色)
如脱髓鞘区与有髓鞘区相互交替,形成同心圆样结构,则称为同心圆性硬化又名Balo病,在我国东北和西南地区有散发病例的报道。近年观察发现,同心圆硬化和一般的脱髓鞘病灶可出现于同一病例;因此Balo病可能仅是经典型MS的某一阶段的表现。Schilder病则表现为大脑皮质下白质广泛的融合性脱髓鞘病变。皮质下弓状纤维的髓鞘保存完好是其特征。
部分病例病变主要累及脊髓和视神经,引起视力损害和脊髓症状,此即视神经脊髓炎又名Devic病,此型在远东常见。我国有仅累及脊髓的Devic病报道。
病因和发病机制
病因不明,可能和下列因素有关:①遗传因素:在欧美白人患者中HLA-A3,-B7和-DW2抗原阳性者较多。②人文地理因素:本病在寒温带多见,热带则较少。欧洲人发病率高,而东方、非洲人患病率较低。③感染因素:曾怀疑麻疹病毒、疱疹病毒和HIV病毒与本病有关,但即使应用分子生物学方法检测病灶内及周围脑组织中的病毒基因组,亦未能得出明确的结论。
动物实验表明,注射脑组织成分或狂犬病疫苗均可引起脱髓鞘病变,提示本病可能为多种因素诱发的变态反应疾病。在脱髓鞘病灶内可检出CD4+T(辅助)和CD8+T(抑制)细胞,然而确切的发病机制仍不清楚。
临床病理联系
本病病变分布广泛且轻重不等,故临床表现多样,有大脑、脑干、小脑、脊髓和视神经损害等症状,如肢体无力、感觉异常、痉挛性瘫痪、共济失调、眼肌麻痹、膀胱功能障碍等,病情发作和缓解可交替进行多年。
二、急性播散性脑脊髓炎
急性播散性脑脊髓炎可见于病毒(如麻疹、风疹、水痘等)感染后或疫苗(如牛痘疫苗、狂犬病疫苗等)接种后,临床表现为发热、呕吐、嗜睡、昏迷。一般在病毒感染后2~4天或疫苗接种后10~13天发病。
病变的特点为静脉周围脱髓鞘伴炎性水肿和以淋巴细胞和巨噬细胞为主的炎性细胞浸润。本病的脱髓鞘进展迅速,轴突一般不受累,病变呈多发性,累及脑和脊髓各处,特别是白质深层和脑桥腹侧。软脑膜中可有少量淋巴细胞、巨噬细胞浸润。
本病并非直接由病毒所致,在患者的中枢神经组织中不能检出病毒,加之病变与实验性过敏性脑脊髓炎十分相似,故目前认为本病髓鞘的损伤与髓鞘碱性蛋白所致的自身免疫反应有关。
三、急性坏死出血性白质脑炎
本病是一种罕见的发展迅速而凶险的疾病,常是败血性休克、过敏反应(哮喘等)的一种严重并发症。可能是一种由于免疫复合物沉积和补体激活所致的超急型急性播散性脑脊髓炎。病变的特点为脑肿胀伴白质点状出血(图16-31),与脑脂肪栓塞颇相似。镜下变化特点为小血管(小动脉、小静脉)局灶性坏死伴周围球形出血;血管周围脱髓鞘伴中性粒细胞、淋巴细胞、巨噬细胞浸润;脑水肿和软脑膜炎。与急性播散性脑脊髓炎之区别在于本病的坏死较广泛,急性炎性细胞浸润以及血管周围出血较明显。病变在大脑半球和脑干较多见,呈灶性分布。
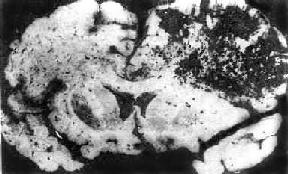
图16-31 急性坏死性出血性白质脑炎
大脑明显肿胀,白质中有许多点状出血
四、Guillian-Barre综合征
对称性多神经根炎(polyradiculoneuritis)或急性特发性多神经炎,是常见的脊神经根和周围神经的炎性脱髓鞘病变,不属原发性脱髓鞘疾病。临床上表现为进行性上升性麻痹、四肢软瘫、伴不同程度的感觉障碍。病变严重者,可引起致死性呼吸麻痹和两侧面瘫。脑脊液出现典型的蛋白细胞分离现象,即蛋白增加而细胞数正常。
本病可由多种病因引起,大多数病例在发病前先有诸如巨细胞病毒,EB病毒、支原体或HIV的感染,约20%病例的病因不明。本病的发生可能与免疫性损伤有关。以患者血清注射于动物的神经可产生静脉周围脱髓鞘病变。此外,患者的神经组织内有C3b免疫球蛋白(主要是IgG或IgM)存在。以上事实提示,本病的发生可能与体液免疫损伤有关。
病变可累及运动和感觉神经根、背根节及周围神经,主要表现为:①神经节和神经内膜水肿和灶性炎细胞浸润,②节段性脱髓鞘,崩解的髓鞘为巨噬细胞吞噬,③在严重病例,轴索可发生肿胀或断裂。轴索破坏严重时,相关的肌群可发生去神经性萎缩。在反复发作的慢性病例中,节段性脱髓鞘和受累神经纤维的修复过程反复进行,病变处神经鞘膜细胞突起与胶质纤维作同心圆状层层包绕,称为洋葱球形成。