第二节 胃肠疾病
一、胃炎
胃炎(gastritis)是胃粘膜的炎性变化,是一种常见病,可分为急性胃炎和慢性胃炎。慢性胃炎可由急性胃炎反复发作迁延而来,但多数因其他全身性因素及胆汁反流至胃内引起。近年发现,从慢性胃炎患者胃粘膜中分离出一种螺旋状弯曲杆菌,命名为弯曲样细菌(campylobacter like organisms,CLO),经研究证明本菌与胃炎之间关系密切,该菌不仅适应胃内高酸环境,还可降解胃粘膜表面被覆粘液使其失去保护作用,故被认为是慢性胃炎的一种病原因素。
(一)急性胃炎
急性胃炎(acute gastritis)常见者有4种:
1.急性卡他性胃炎(acute catarrhal gastritis)多因暴饮暴食引起,亦称刺激性胃炎(irritation gastritis)。胃粘膜充血、水肿有时可见粘膜糜烂。
2.腐蚀性胃炎(corrosive gastritis)由咽下高浓度酸、碱或腐蚀性化学剂引起。病变多较严重,胃粘膜出现坏死、软化溶解。
3.急性蜂窝织炎性胃炎(acute phlegmonous gastritis)少见,是一种弥漫性化脓性炎,病情较重。可由金黄色葡萄球菌、链球菌或大肠杆菌等化脓菌经血行感染(败血症)或直接感染(创伤)侵入胃壁引起。
4.急性出血性胃炎(acute hemorrhagic gastritis)主要表现为胃粘膜急性出血合并轻度坏死。本病发生与服用某些药物(如水杨酸制剂)、过量应用肾上腺皮质激素及过度饮酒有关。
(二)慢性胃炎
慢性胃炎(chronic gastritis)是一种常见病。一般分为表浅性及萎缩性二种。
1.慢性表浅性胃炎(chronic superficial gastritis)本病在胃窦部最为常见,为常见的胃粘膜疾患之一,纤维胃镜检出率高达20%~40%。
病变
肉眼观,病变多为多灶性或弥漫性,病变胃粘膜充血、水肿,有时并伴有点状出血或糜烂。镜下,可见炎性病变主要限于粘膜浅层,呈弥漫性或灶状分布。浸润的炎性细胞主要是淋巴细胞和浆细胞,有时可见少量嗜酸性粒细胞及中性粒细胞。此外可见粘膜浅层出现水肿、小出血点或表浅上皮坏死脱落。
2.慢性萎缩性胃炎(chronic atrophic gastritis)本病炎症改变并不明显,主要是胃粘膜的萎缩性变化。此时胃粘膜萎缩变薄,腺体减少或消失。临床上可有胃内游离盐酸减少或缺乏、消化不良,上腹不适或钝痛、贫血等症状。
病因和分型
现今将萎缩性胃炎分为A、B二型。已知A型发病与免疫因素关系密切,病人血中可找到抗胃壁细胞微粒体的自身抗体。病变在胃体部,并有维生素B12吸收障碍,常合并恶性贫血,可找到抗内因子抗体。B型的发病则与自身免疫无关,同时并不伴有恶性贫血也找不出自身抗体。其病因可能与吸烟、酗酒或滥用水杨酸类药物(如APC)等有关。B型亦称单纯性萎缩性胃炎,在我国较为多见。其病变部位在胃窦部,有的并可能发生癌变。两型萎缩性胃炎的胃粘膜病变基本一致。
病变
胃粘膜薄而平滑,皱襞变浅,有的几乎消失。粘膜表面呈细颗粒状。胃镜检查,可有3个特点:①正常胃粘膜的橘红色色泽消失,代之以灰色;②萎缩的胃粘膜明显变薄,与周围的正常胃粘膜界限明显;③萎缩处因粘膜变薄,粘膜下血管分支清晰可见。
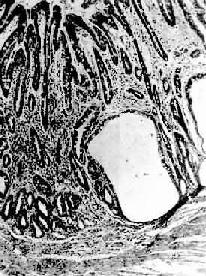
镜下,病变区腺上皮萎缩,腺体变小并可有囊性扩张,常出现上皮化生(假幽门腺化生及肠上皮化生)。在粘膜固有层有不同程度的淋巴细胞和浆细胞浸润。在胃体和胃底部病变区,主要呈现壁细胞消失,其次是主细胞消失和粘液分泌细胞化生。后者称为幽门腺或假幽门腺化生。电镜观察,壁细胞除数量减少外,可见细胞内自噬泡增多,内质网扩张,高尔基器减少,线粒体肿胀,表面微绒毛消失。内质网、高尔基器和微绒毛是壁细胞的功能部分,其减少或消失反映了细胞泌酸功能的低下或消失。在幽门窦病变区,主要改变为幽门腺呈不同程度的萎缩、消失(图10-3)并常有肠上皮化生。胃粘膜表层上皮细胞生长,可形成绒毛样突起,增生的上皮中出现分泌粘液的杯状细胞(图10-4)、具有刷状缘的吸收上皮细胞和Paneth细胞时其形态结构与小肠粘膜相似,故称为肠上皮化生。现知肠上皮化生的胃粘膜易诱发胃癌,多为息肉样腺癌。

图10-3 慢性萎缩性胃炎
幽门腺大部分萎缩消失,胃小凹延长,有潴留性小囊形成,腺上皮中杂有不少杯状细胞(肠上皮化生),固有膜内有不少慢性炎性细胞浸润(Ⅱ74-4950) ×70
胃粘膜的肠上皮化生分为小肠型及大肠型二种,二型中又分别分出完全肠上皮化生与不全肠上皮化生(图10-4)。小肠型与大肠型肠上皮化生可从光镜的腺体形态及粘液组化反应加以鉴别。Teglbjaerg曾报告含氧乙酰化唾液酸粘液者为大肠型化生,该粘液反应阴性者为小肠型化生。多数研究指出大肠型化生与肠型胃癌并存者较多,特别是不全大肠型肠上皮化生在癌旁组织中明显增多,其DNA含量及CEA的检出率均明显增加。但肠上皮化生究竟是否属于癌前病变迄今尚无定论。
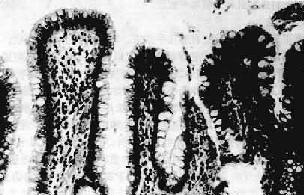
图10-4 胃粘膜肠上皮化生
胃粘膜上皮出现多量充满粘液的杯状细胞 ×200
3.肥厚性胃炎(hypertrophic gastritis) 又称肥厚性胃病(hypertrophic gastropathy)、Menetrier病。发病原因不明。病变特点是,粘膜肥厚,皱襞加深变宽似脑回状(图10-5)。镜下,腺体肥大增生,腺管延长。粘膜固有层炎性细胞浸润不显著。粘膜表面粘液分泌细胞数量增加,壁细胞及主细胞有时减少。临床上,多数患者有胃酸低下及因蛋白由胃液丧失而致的低蛋白血症。
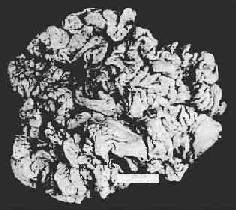
图10-5 慢性肥厚性胃炎
胃粘膜肥厚,皱襞加深变宽似脑回状
4.疣状胃炎(gastritis verrucosa)是一种有特征性病理变化的胃炎,病变处胃粘膜发生一些大小不等的糜烂,其周围粘膜隆起,因而形成中心凹陷的病灶,形如痘疹。病灶主要分布在幽门窦部。病变活动期,镜下可见病灶中心凹陷部的胃粘膜上皮处于变性、坏死和脱落状态并伴有急性炎性渗出物覆盖病灶表面。病变修复时局部粘膜上皮再生修复。有时可见修复上皮呈不典型增生。本病与一般的单纯性胃粘膜糜烂不同,其发病机制尚有待查清。
二、溃疡病
溃疡病亦称慢性消化性溃疡(chronic peptic ulcer)是常见病之一,多见于成人。患者有周期性上腹部疼痛、返酸、嗳气等症状。本病易反复发作,呈慢性经过。有胃及十二指肠溃疡2种。十二指肠溃疡较胃溃疡多见,据统计前者约占70%,后者约占25%,两者并存的复合性溃疡约占5%。
病变
胃溃疡多位于胃小弯,愈近幽门处愈多见,尤多见于胃窦部(图10-6)。在胃底及大弯侧十分罕见。溃疡通常只一个,呈圆形或椭圆形,直径多在2.5cm以内(图10-7)。溃疡边缘整齐,状如刀切,底部通常穿越粘膜下层,深达肌层甚至浆膜层。溃疡处粘膜下层至肌层可完全被侵蚀破坏,代之以肉芽组织及瘢痕组织(图10-8)。
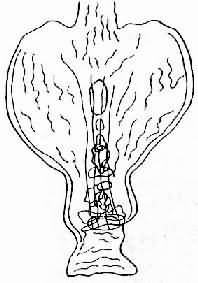
图10-6 慢性胃溃疡好发部位示意图

图10-7 慢性胃溃疡
在胃小弯近幽门部有一直径约1cm的溃疡,边缘整齐,底部平坦,溃疡底部见一动脉裂口

图10-8 慢性胃溃疡模式图
溃疡略似斜置漏斗状,深达肌层
镜下,溃疡底大致由4层组织组成:最上层由少量炎性渗出物(白细胞、纤维素等)覆盖;其下为一层坏死组织;再下则见较新鲜的肉芽组织层;最下层则由肉芽组织移行为陈旧瘢痕组织(图10-9)。位于瘢痕组织内的小动脉因炎性刺激常有增殖性动脉内膜炎,使小动脉管壁增厚,管腔狭窄或有血栓形成。此种血管变化可引起局部血液循环障碍,妨碍组织再生使溃疡不易愈合。但这种变化却可防止溃疡底血管破溃、出血。另外,在溃疡边缘常可看到粘膜肌层与肌层粘连、愈着。溃疡底部的神经节细胞及神经纤维常发生变性和断裂。有时神经纤维断端呈小球状增生,这种变化可能是患者产生疼痛症状的原因之一。

图10-9 慢性胃溃疡底部
表层为炎性渗出物,其下方为坏死层,再下为肉芽组织及瘢痕组织 ×94
十二指肠溃疡的形态与胃溃疡相似,发生部位多在十二指肠起始部(球部),以紧接幽门环的前壁或后壁最为多见。溃疡一般较胃溃疡小而浅,直径多在1cm以内。
结局及合并症
1.愈合如果溃疡不再发展,渗出物及坏死组织逐渐被吸收、排除。已被破坏的肌层不能再生,底部的肉芽组织增生形成瘢痕组织充填修复,同时周围的粘膜上皮再生,覆盖溃疡面而愈合。
2.幽门狭窄 约发生于3%的患者。经久的溃疡易形成大量瘢痕。由于瘢痕收缩可引起幽门狭窄,使胃内容通过困难,继发胃扩张,患者出现反复呕吐。
3.穿孔 约见于5%的患者。十二指肠溃疡因肠壁较薄更易发生穿孔。穿孔后由于胃肠内容漏入腹腔而引起腹膜炎。
4.出血因溃疡底部毛细血管破坏,溃疡面常有少量出血。此时患者大便内常可查出潜血,重者出现黑便,有时伴有呕血。溃疡底较大血管被腐蚀破裂则引起大出血,约占患者的10%~35%。
5.癌变多见于胃溃疡,十二指肠溃疡几乎不发生癌变。癌变多发生于长期胃溃疡病患者,癌变率仅在1%或1%以下。癌变来自溃疡边缘的粘膜上皮或腺体,因不断受到破坏及反复再生,在此过程中在某种致癌因素作用下细胞发生癌变。
病因和发病机制
溃疡病的病因很复杂,尚未清楚。一般认为与以下因素有关:
1.胃液的消化作用多年研究已证明,溃疡的形成是胃壁或十二指肠壁组织被胃酸和胃蛋白酶消化的结果。这种自我消化过程是溃疡形成的直接原因。空肠及回肠内为碱性环境,极少发生这种溃疡。但作过胃空肠吻合术后,吻合处的空肠则可因胃液的消化作用而形成溃疡。
Zollinger-Ellison综合征时患者患有胰岛腺瘤,此瘤被认为来自胰岛D细胞。此瘤能分泌胃泌素样物质,使胃酸分泌极高,可达正常的10~20倍,故本瘤亦称为胃泌素瘤(gastrinoma),有时也见于十二指肠。由于胃泌素的大量分泌使胃、十二指肠,甚至空肠发生多数溃疡。已证明溃疡是由胃液消化作用所致。
十二指肠溃疡时还可见分泌胃酸的壁细胞总数增多,近正常的1倍。由此造成胃酸分泌增加,在空腹时尤甚。
正常情况下,胃粘膜不会被胃液消化,这是因为粘膜具有防御屏障功能:胃粘膜分泌的粘液,在胃粘膜表面形成一层粘液膜,覆盖于粘膜面,可以避免或减少胃酸直接接触粘膜,同时粘液对胃酸尚有中和作用。当胃粘膜的这种屏障功能受到损害时,分泌至胃腔内的胃酸中的氢离子得以弥散进入胃粘膜(逆向弥散)。氢离子由胃腔进入胃粘膜的弥散能力在胃窦部为胃底的15倍,而十二指肠又为胃窦的2~3倍。溃疡好发于十二指肠及胃窦部可能与此有关。由于胃酸氢离子的逆向弥漫,在临床测定胃溃疡患者胃内的酸度时,有时反而出现正常或过低的现象。此外,胆汁可以改变胃粘膜表面粘液层的特性,从而损害胃粘膜屏障功能。所以,十二指肠内容物特别是胆汁反流入胃在胃溃疡的发生上有着重要作用。
2.神经、内分泌功能失调十二指肠溃疡病患者胃酸分泌增多的原因与迷走神经的过度兴奋有关。正常胃酸分泌有二种时相:一为通过迷走神经对胃粘膜壁细胞的胆碱能性刺激引起胃泌素的释放(脑相,cephalic phase);另一为食物在胃内滞留直接刺激胃窦部粘膜引起胃泌素的释放(窦相,antral phase)。十二指肠溃疡病患者在空腹时,由于迷走神经功能亢进也经常有胃液分泌的增加,这是十二指肠溃疡病的特点。胃溃疡则与此不同。此时,迷走神经的兴奋性反而降低,致胃蠕动减弱,造成胃内食物潴留。结果胃窦部的胃泌素细胞(G细胞)直接受到刺激,使胃泌素分泌亢进。后者与壁细胞膜上的胃泌素受体结合使壁细胞分泌胃酸,促进胃粘膜的溃疡形成。故胃溃疡患者胃窦部G细胞增多并呈高胃泌素血症(postprandial hypergastrinemia)。
3.其它因素溃疡病有时可见家族多发趋势,说明与遗传因素有关。在正常人,当食物由胃进入十二指肠球部使该处显酸性化环境时,可抑制胃内容的进一步排空。这种反馈性抑制胃排空机制在某些十二指肠溃疡患者可出现遗传性缺乏。因而胃内容排空受不到抑制,十二指肠的酸度不断增加而形成消化性溃疡。
近年研究发现,O型血者胃溃疡的发病率高于其它血型1.5~2倍。这是由于其胃粘膜细胞易受到细菌的损害。体外实验证明,引起溃疡的幽门螺旋菌(helicobacter pylori)易于攻击表面限定有O型血抗原的细胞,细菌与该型抗原接触以后进入细胞,引起感染和慢性炎症而并发溃疡(Thomas Boren,1993)。
急性溃疡胃和十二指肠粘膜有时发生急性缺损,如缺损仅累及粘膜层者称糜烂(erosion),累及粘膜下层以下时称急性溃疡(acute ulcer)。此等病变病程短而易于痊愈,并非独立的溃疡病。
急性应激性溃疡(stress ulcer)一般为表浅性溃疡,发生在胃或十二指肠粘膜,有时二处同时发生。常见于严重烧伤、创伤及败血症时,在应激反应后数小时到2周之内即可发生。其发生机制未明。可能由于上述严重损害,使机体处于应激状态,引起下丘脑功能障碍,垂体前叶分泌大量促肾上腺皮质激素,后者使胃液分泌增加,从而招致胃粘膜糜烂及溃疡形成。
三、胃癌
胃癌(carcinoma of stomach)是消化道最常见的恶性肿瘤之一。在我国不少地区的恶性肿瘤死亡统计中,胃癌居第一或第二位。胃癌好发年龄为40~60岁。男多于女,男女之比约为3:1或2:1。好发部位为胃窦部,特别是小弯侧(约占75%),胃体部则少见。
根据胃癌的病理变化进展程度分为早期胃癌与进展期(晚期)胃癌两大类。
(一)早期胃癌
癌组织浸润仅限于粘膜层及粘膜下层者均属早期胃癌(early gastric carcinoma)。所以判断早期胃癌的标准不是其面积大小而是其深度。故早期胃癌也称为粘膜内癌或表浅扩散性癌(图10-10)。早期胃癌经手术切除治疗,预后颇为良好,术后5年存活率达54.8%~72.8%。近年由于纤维胃镜活检和脱落细胞学检查方法的推广应用,早期胃癌的发现率有了明显提高(图10-11)。
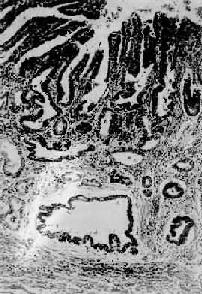
图10-10 早期胃癌
癌变局限于胃粘膜内,未超出粘膜肌层
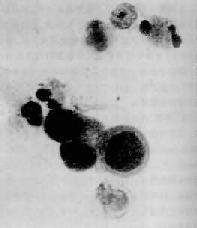
图10-11 早期胃癌的脱落细胞
(与图10-10同一病例) 癌细胞较大,形状不一,核大,着色深 ×900
早期胃癌的肉眼形态可分为3种类型(图10-12):
1.隆起型(protruded type,Ⅰ型)肿瘤从胃粘膜表面显著隆起,有时呈息肉状。
2.表浅型(superficial type,Ⅱ型)肿瘤表面较平坦,隆起不显著。此型又可细分为:①表浅隆起型(superficial elevated type,Ⅱa型)(图10-13),②表浅平坦型(superficial flat type,Ⅱb型),③表浅凹陷型(superficial depressed type,Ⅱc型),又名癌性糜烂。

图10-12 早期胃癌各型模式图
m粘膜;mm粘膜肌;sm粘膜下;pm肌层;s浆膜
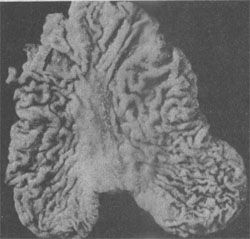
图10-13 早期胃癌(表浅隆起型Ⅱa)
在小弯侧近幽门处粘膜上有一直径约1cm大小的突出于表面的胃癌(箭头指处)
3.凹陷型(excavated type,Ⅲ型)有溃疡形成,溃疡可深达肌层。此型最为多见。
组织学分型:以管状腺癌最多见,其次为乳头状腺癌,未分化型癌最少。
(二)进展期胃癌
癌组织浸润到粘膜下层以下者均属进展期胃癌(advanced gastric carcinoma),或称之为中晚期胃癌。癌组织浸润越深,预后越差,侵至浆膜层的5年存活率较侵至肌层的明显降低。
肉眼形态可分为3型:
1.息肉型或蕈伞型(polypoid or fungating type)癌组织向粘膜表面生长,呈息肉状或蕈状,突入胃腔内(图10-14)。
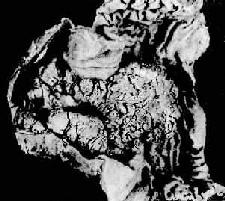
图10-14 息肉型胃癌
肿块呈息肉状突起于胃腔内
2.溃疡型(ulcerative type) 部分癌组织坏死脱落,形成溃疡。溃疡一般多呈皿状,有的边缘隆起,如火山口状(图10-15)。
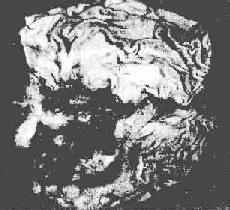
图10-15 溃疡型胃癌
肿块中央溃烂,形成边缘隆起、形状不规则的溃疡
溃疡型胃癌的溃疡与良性胃消化性溃疡大体形态的鉴别见表10-1。
表10-1 良、恶性溃疡的肉眼形态鉴别
| 良性溃疡(溃疡病) | 恶性溃疡(溃疡型胃癌) | |
| 外 形 | 圆形或椭圆形 | 不整形、皿状或火山口状 |
| 大 小 | 溃疡直径一般<2cm | 溃疡直径常>2cm |
| 深 度 | 较深 | 较浅 |
| 边 缘 | 整齐、不隆起 | 不整齐、隆起 |
| 底 部 | 较平坦 | 凹凸不平,有坏死出血 |
| 周围粘膜 | 皱襞向溃疡集中 | 皱襞中断,呈结节状肥厚* |
*因粘膜下层有癌组织生长
3.浸润型(infiltrating type)癌组织向胃壁内呈局限或弥漫浸润,与周围正常组织无明显边界。当弥漫浸润时致胃壁增厚、变硬,胃腔缩小,粘膜皱襞大部消失。典型的弥漫浸润型胃癌其胃状似皮革制成的囊袋,因而有革囊胃之称(linitis plastica)(图10-16)。
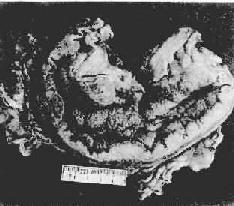
图10-16 弥漫浸润型胃癌
胃壁因癌组织的弥漫浸润而显著增厚
进展期胃癌的肉眼分型常用的还有Borrmann(B)分型。其中B1型为隆起型,B2型为限局溃疡型,B3型为浸润溃疡型,B4型为弥漫浸润型。
镜下,根据癌的组织结构,一般将进展期胃癌分为4种组织学类型:
1.腺癌(adenocarcinoma)最多见,癌细胞大多呈柱状,排列成腺腔(腺管状腺癌,glandular form)(图10-17),腺腔内出现许多乳头(乳头状腺癌,papillary form)。有的癌细胞呈立方形或圆形,由数个癌细胞形成小腺泡(腺泡状腺癌,acinar form)。此型癌组织分化较高,恶性度较低,转移较晚。
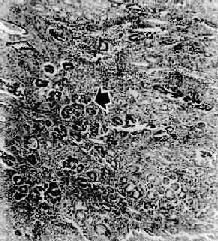
图10-17 胃腺癌
癌组织呈腺样结构,弥漫浸润于胃壁内 ×47
2.髓样癌(medullary carcinoma)癌细胞无腺样排列,细胞大而多形,异型性显著,恶性度较高,常较早地向深层浸润。
3.硬癌(scirrhous carcinoma)癌细胞较小,圆形或短梭形,呈条索状排列,多无腺管样结构,间质为大量纤维组织(图10-18)。本型恶性度较高。
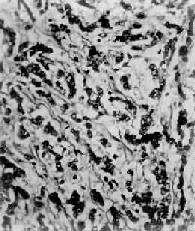
图10-18 胃硬癌
粘膜下层显著增生的纤维组织内有癌细胞浸润,癌细胞排成窄条索状
髓样癌和硬癌因癌组织多无腺腔形成,呈实体结构,故又称为实体癌或单纯癌。
4.粘液癌(mucoid carcinoma)呈腺样结构或单纯癌结构,癌细胞胞浆内出现大量偏酸性粘液,常将胞核挤压于癌细胞浆之一侧,形似戒指,故称之为印戒细胞(signet-ring cell)(图10-19)。粘液癌的恶性度高。此型因癌组织含大量粘液,肉眼上呈半透明的胶冻状故也称胶样癌(colloid carcinoma)。
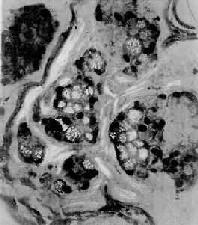
图10-19 粘液癌
癌细胞成团,胞浆内充满大量粘液,核被挤向一侧,呈印戒状
除上述分型外,也有根据胃癌细胞形态和胃癌组织中粘液性质将胃癌分为肠型和弥漫型两大类。肠型胃癌中唾液酸粘液及硫酸粘液多见,而弥漫型胃癌中中性粘液多见。肠型胃癌多见于老年患者,恶性度较低,组织学上多为乳头状腺癌或腺管状腺癌。弥漫型胃癌多见于青年人,恶性度较高,组织学上多为粘液癌及未分化癌。
需要指出,许多胃癌的组织学结构不是单一类型,在同一胃癌标本中往往有两种组织类型同时存在。发生在贲门部的胃癌,可为兼有腺上皮及鳞状上皮的腺棘皮癌(adenoacanthoma)及鳞状细胞癌。
扩散途径
1.直接扩散浸润到胃浆膜层的癌组织,可直接扩散至邻近器官和组织,如肝、胰腺及大网膜等。
2.淋巴道转移为胃癌转移的主要途径,首先转移到局部淋巴结,其中以胃小弯侧的胃冠状静脉旁淋巴结及幽门下淋巴结最为多见。由前者可进一步扩散到腹主动脉旁淋巴结、肝门处淋巴结而达肝内;由后者可到达胰头上方及肠系膜根部淋巴结。转移到胃大弯淋巴结的癌瘤可进一步扩散到大网膜淋巴结。晚期,癌细胞可经胸导管转移到锁骨上淋巴结,且以左锁骨上淋巴结多见。
3.血道转移多在晚期,常经门静脉转移到肝,其次可转移至肺、骨及脑。
4.种植性转移胃癌特别是胃粘液癌细胞浸润至胃浆膜后,可脱落到腹腔,种植于腹壁及盆腔器官腹膜上。有时在卵巢形成转移性粘液癌,称Krukenberg瘤。
胃癌的组织发生
1.胃癌的细胞来源从早期微小胃癌的形态学研究推测,胃癌主要发生自胃腺颈部的干细胞。此处腺上皮的再生修复特别活跃,可向胃上皮及肠上皮分化,癌变常由此部位开始。
2.肠上皮化生与癌变在早期胃癌标本可观察到肠上皮化生(大肠型)过渡到肠型胃癌的理象。大肠型化生在胃癌癌旁粘膜上皮的检出率常可达88.2%。有人推测癌变机制可能由于这种肠上皮化生的细胞对致癌物质的吸收增强,并且发现肠上皮化生细胞及癌细胞的胞浆中均有高活性的氨基酞酶(amino-peptidase),而正常胃粘膜中,该酶不显活性。这种变异很可能构成癌变的基础。
3.不典型增生与癌变 胃癌时重度不典型增生(severe atypical hyperplasia)多出现在癌旁,有的并与癌变呈移行关系。目前认为重度不典型增生为具有癌变潜能的一种癌前病变。
病因
至今未明。人类胃癌的发生有一定的地理分布特点。如在日本、中国、冰岛、智利及芬兰等国家的发病率远较美国及西欧国家为高。这可能与各国家、民族的饮食习惯及各地区的土壤地质因素有关。据调查,胃癌的发生和大量摄取鱼、肉类熏制食品有关。用黄曲霉毒素污染或含亚硝酸盐的食物饲喂动物也可诱发胃癌。在日本曾有人提出胃癌的高发与居民食用的稻米经滑石粉处理有关。因滑石粉内含有致癌作用的石棉纤维。近年,由于日本饮食习惯的改变,其胃癌的发生率有下降趋势。
其它肿瘤
平滑肌瘤胃肠是除子宫外的另一平滑肌瘤多发部位。其中,以胃为最多,其次是小肠。此瘤常可突入胃肠腔,也可呈巨大团块由浆膜向外突出,此时则不引起胃肠症状。肿瘤组织由交织的束状平滑肌细胞构成,细胞两端有长突起,胞核钝圆,也偶见圆形或多角形细胞。如瘤细胞是不典型或奇型的平滑肌细胞则称为平滑肌母细胞瘤。在组织学上区分平滑肌瘤及平滑肌母细胞瘤较为困难。后者虽有瘤细胞的不典型增生,但仍不能视为恶性。属于恶性的平滑肌肉瘤除显示多数瘤细胞核呈多型性并可有奇异形态的巨细胞外,较多的核分裂像也常是恶性的指征。平滑肌肉瘤常由血行转移,也可直接浸润、扩散到腹膜表面。
恶性淋巴瘤结外的恶性淋巴瘤最常发生在胃,其次为肠。胃之原发性恶性淋巴瘤在临床上甚难与胃癌区别。本瘤术后5年存活率较胃癌为高。外观,常呈扁平盘状突起,边缘清楚。有时肉眼上与癌难以区别。
四、阑尾炎
阑尾炎(appendicitis)是一种常见病。临床上常有右下腹部疼痛、体温升高、呕吐和中性粒细胞增多等表现。
病因和发病机制
细菌感染和阑尾腔的阻塞是阑尾炎发病的二个主要因素。阑尾是一条细长的盲管,管腔狭小,易潴留来自肠腔的粪便及细菌。阑尾壁富于神经装置(如肌神经丛等),阑尾根部并有类似括约肌的结构,故受刺激时易于收缩使管腔更为狭窄。阑尾动脉为回结肠动脉的终末分支,是一条终动脉,故因刺激发生挛缩或有阻塞时,常招致阑尾的缺血甚至坏死。
阑尾炎因细菌感染引起,但无特定的病原菌。通常在阑尾腔内能找到大肠杆菌、肠球菌及链球菌等,但必须在阑尾粘膜发生损害之后,这些细菌才能侵入引起阑尾炎。阑尾腔可因粪石、寄生虫等造成机械性阻塞,也可因各种刺激引起阑尾痉挛,引起阑尾壁的血液循环障碍造成粘膜损害,有利于细菌感染而引起阑尾炎。
病变
1.急性阑尾炎,有3种主要类型
(1)急性单纯性阑尾炎(acute simple appendicitis):为早期的阑尾炎,病变多只限于阑尾粘膜或粘膜下层。肉眼观,阑尾轻度肿胀、浆膜面充血、失去正常光泽。镜下,粘膜上皮可见一个或多个缺损,并有中性粒细胞浸润和纤维素渗出(图10-20)。粘膜下各层则有炎性水肿。
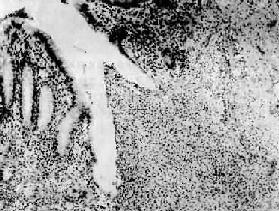
图10-20 急性单纯性阑尾炎
阑尾隐窝处粘膜上皮坏死脱落,该处有大量中性白细胞浸润 ×94
(2)急性蜂窝织炎性阑尾炎(acute phlegmonous appendicitis):或称急性化脓性阑尾炎,常由单纯性阑尾炎发展而来。肉眼观,阑尾显著肿胀,浆膜高度充血,表面覆以纤维素性渗出物。镜下,可见炎性病变呈扇面形由表浅层向深层扩延,直达肌层及浆膜层(图10-21)。阑尾壁各层皆为大量中性粒细胞弥漫浸润,并有炎性水肿及纤维素渗出。阑尾浆膜面为渗出的纤维素和中性粒细胞组成的薄膜所覆盖,即有阑尾周围炎及局限性腹膜炎表现。
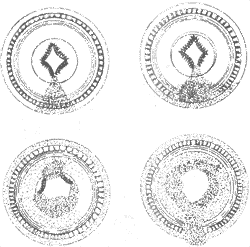
图10-21 急性蜂窝织炎性
阑尾炎的发展过程模式图 图中点状区示炎性细胞浸润
(3)急性坏疽性阑尾炎(acute gangrenous appendicitis):是一种重型的阑尾炎。阑尾因内腔阻塞、积脓、腔内压力增高及阑尾系膜静脉受炎症波及而发生血栓性静脉炎等,均可引起阑尾壁血液循环障碍,以至阑尾壁发生坏死。此时,阑尾呈暗红色或黑色,常导致穿孔,引起弥漫性腹膜炎或阑尾周围脓肿。
结局及合并症
急性阑尾炎经过外科治疗,预后良好。只有少数病例因治疗不及时或机体抵抗力过低,出现合并症或转变为慢性阑尾炎。
合并症中主要有因阑尾穿孔引起的急性弥漫性腹膜炎和阑尾周围脓肿。有时因并发阑尾系膜静脉的血栓静脉炎,细菌或脱落的含菌血栓可循门静脉血流入肝而形成转移性肝脓肿。如果阑尾近端发生阻塞,远端常高度膨胀,形成囊肿。其内容物可为脓汁(阑尾积脓)或为粘液(阑尾粘液囊肿,mucocele)。粘液囊肿破裂,粘液进入腹腔,可在腹膜上形成假粘液瘤(pseudomyxoma)。
2.慢性阑尾炎多为急性阑尾炎转变而来,也可开始即呈慢性经过。主要病变为阑尾壁的不同程度纤维化及慢性炎细胞浸润等。临床上时有右下腹疼痛。
五、非特异性肠炎
非特异性肠炎包括肠多种非特异性炎症性疾病,大都病因不明,在病理学上无特异性变化,故称为非特异性肠炎,主要有3种。
(一)急性出血坏死性肠炎
急性出血性坏死性肠炎(acute hemorrhagic enteritis)或简称坏死性肠炎。是以小肠急性出血坏死性炎症为主要病变的儿科急症。常发生于婴儿,临床主要表现为腹痛、便血、发热、呕吐、腹泻等,重者常引起休克致死。
病变
肠壁发生明显的出血及坏死,常呈节段性分布(图10-22),以空肠及回肠最为多见且严重。病变肠壁增厚,粘膜肿胀,广泛出血、坏死,表面常被覆假膜。病变粘膜与正常粘膜分界清楚,常继发溃疡形成,溃疡深者可引起肠穿孔。粘膜下层除广泛出血外,发生严重水肿及炎细胞浸润。肌层平滑肌纤维断裂并可发生坏死。
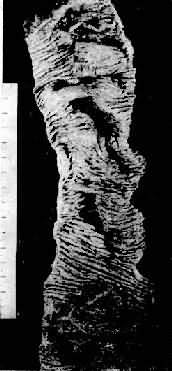
图10-22 急性出血性坏死性肠炎
空肠粘膜呈节段性出血、坏死改变
病因和发病机制
至今不清。有较多的报告提出,本病是一非特异性感染如细菌、病毒或其分解产物所引起的激烈的变态反应(Schwartzman反应)性疾病。肠组织的出血、水肿、坏死及炎症反应均符合该种变态反应的表现。此外,一些学者在本病患者肠腔中发现一种可产生剧烈毒素的F型厌气菌,其B毒素有引起强烈的溶血、坏死作用。但此种细菌的病因作用尚待进一步证实。
(二)局限性肠炎
局限性肠炎(regional enteritis)亦称Crohn病,是一种病因未明的肠疾病。病变主要累及回肠末端,其次为结肠、近端回肠和空肠等处。消化道其他处偶见发生。因病变局限且呈节段性分布,故称为局限性肠炎。
临床表现主要为腹痛、腹泻、腹部肿块、肠瘘形成及肠梗阻等症状。本病呈慢性经过,病程较长。经治疗后病情可缓解,但常复发,不见癌变。本病与肠结核、慢性溃疡性结肠炎等常甚难鉴别。
病变
肉眼观,病变处肠壁变厚、变硬,肠粘膜高度水肿而呈块状增厚,如鹅卵石状或息肉状(图10-23)。粘膜面有裂隙及匐行溃疡,裂隙狭长而深入呈穿通性,重者可引起慢性肠穿孔及瘘管形成。穿孔后常形成腹腔积脓。肠壁增厚常致肠腔狭窄,引起慢性肠梗阻。病变肠管易与邻近肠管或腹壁粘连。肠壁粘合成团,颇似回盲部增殖型结核。
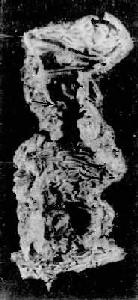
图10-23 结肠局限性肠炎
肠壁增厚、水肿,肠粘膜水肿,皱襞增宽、增厚,有处呈息肉状(箭头所指)
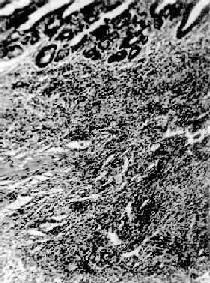
图10-24 局限性肠炎
肠粘膜下层明显增厚,淋巴管高度扩张和多量单核细胞及淋巴细胞浸润
镜下,本病的病变复杂多样,裂隙状溃疡表面覆以坏死组织,其下肠壁各层组织中可见大量淋巴细胞、单核细胞及中性粒细胞浸润。肠粘膜下层增厚、水肿,其中有多数扩张的淋巴管。有的部位粘膜下淋巴组织增生并有淋巴滤泡形成。部分病例在肠壁内见有由类上皮细胞、多核巨细胞形成的肉芽肿。肉芽肿中心不发生干酪样坏死。据此可与结核性肉芽肿鉴别。
病因和发病机制
迄今不明。近年发现本病伴有免疫异常现象。在患者的血液中可测到抗结肠抗体。在病变部位用免疫荧光和酶标方法证明有这种免疫复合物存在(抗原存在于患者肠上皮细胞),并有补体C3的沉积,表明可能因发生似Arthus反应而损伤肠组织,造成本病。关于肠壁水肿、溃疡的形成多认为系肠淋巴回流障碍进而导致血液循环障碍所致。
(三)慢性溃疡性结肠炎
慢性溃疡性结肠炎(chronic ulcerative colitis)是结肠的一种慢性炎症。因其病因不明,故又有特发性溃疡性结肠炎(idiopathic ulcerative colitis)之称。病变可累及结肠各段,偶见于回肠。本病病变部位多以直肠、乙状结肠为主。这可能是由于该处镜检诊断较为方便之故。临床上有腹痛、腹泻、便血等症状,病程有时缓解,可持续多年。
病变
最初结肠粘膜充血并出现点状出血,粘膜隐窝有小脓肿形成。脓肿逐渐扩大,局部肠粘膜表层坏死脱落,形成表浅小溃疡并可累及粘膜下层。溃疡可融合扩大或相互穿通形成窦道。病变进一步发展,肠粘膜可出现大片坏死并形成大的溃疡。残存的肠粘膜充血、水肿并增生形成息肉样外观,称假息肉。假息肉细长,其蒂与体无明显区别。有时溃疡穿通肠壁引起结肠周围脓肿并继发腹膜炎。病变局部的结肠可与邻近腹腔器官发生粘连。
镜下,早期可见肠粘膜隐窝处有小脓肿形成,粘膜及粘膜下层可见中性粒细胞、淋巴细胞、浆细胞及嗜酸性粒细胞浸润。溃疡底部有时可见急性血管炎,血管壁呈纤维素样坏死。溃疡边缘假息肉形成处的肠粘膜上皮可见有不典型增生,提示有癌变的可能。晚期病变区肠壁有大量纤维组织增生。
合并症
本病除可引起结肠周围脓肿、腹膜炎外,尚可合并肠癌,且一般为多发性肠癌。癌变率决定于病程长短及病变范围。一般患病15年以上者癌变率达5%~10%。此外,在暴发型病例,结肠可因中毒丧失蠕动功能而发生麻痹性扩张,故有急性中毒性巨结肠之称。
病因
本病的病因不明,现多认为是一种自身免疫性疾病。据报导,在大约不到半数的患者血清中可查出抗自身结肠细胞抗体。这种自身抗体可与结肠组织浸液或由大肠杆菌E.coli-14提出的多糖类抗原起交叉反应。这种交叉反应结果可引起肠粘膜的免疫性损伤。但也有在正常人血清中检出此类抗体的报道。总之,造成本病结肠粘膜破坏及溃疡形成的免疫学机制目前仍不清楚。
六、菌群失调性假膜性肠炎
又名抗生素性肠炎(antibiotic associated enteritis),常由于长期使用广谱抗生素造成肠道菌群失调所致。病原可能非单一因素。过去认为抗药性金黄色葡萄球菌为主要的病原体,以后则认为病原菌是一种梭状芽胞杆菌(clostridium difficile),该菌在正常情况下存在于肠腔内,当菌群失调时则出现异常增生,其毒素可引起肠粘膜上皮细胞变性坏死。坏死的肠粘膜与渗出的纤维蛋白形成假膜而成为假膜性肠炎。肠的各段均可受累。病变特点有:肠壁充血水肿,常见出血、粘膜表面坏死和假膜形成。假膜脱落后,可形成表浅而不规则的溃疡。肠腔扩张,腔内充满液体,可致水样腹泻、脱水和休克。
除上述细菌性肠炎外也可因长期使用抗生素消除了正常肠道菌群中与霉菌相拮抗的细菌,使霉菌得以大量繁殖而引起肠霉菌病。如肠曲菌病、毛霉菌病和白色念珠菌病等。此时肠粘膜表面坏死,有溃疡形成及出血。肠白色念珠菌病时在肠粘膜表面还可形成灰白色假膜。
七、缺血性肠病
缺血性肠病(ischemic bowel disease)是因肠壁缺血、乏氧,最终发生梗死的疾病。本病多见于患动脉硬化,心功能不全的老年患者。病变多以结肠脾曲为中心呈节段性发生。造成结肠缺血的直接原因多为肠系膜动、静脉,特别是肠系膜上动脉因粥样硬化或血栓形成引起的血管闭塞及狭窄。心力衰竭、休克引起血压降低,肠局部供血不足也可成为发病原因。
病变早期肠粘膜及粘膜下层出现出血及水肿,粘膜呈暗红色。伴随病程的进展及病变的加重,表层粘膜坏死、溃疡形成。病变严重者,肠壁全层坏死(透壁性梗死transmural infarction),甚至引起肠壁破裂、腹膜炎、休克致死。梗死面积小者可不穿透肠壁,局部发生纤维化。病变自愈后可因瘢痕形成引起肠狭窄。
八、吸收不良综合征
吸收不良综合征(malabsorption syndrome)系指广义的各种营养成分通过小肠粘膜吸收发生障碍,可概分为原发性及继发性二类。
1.原发性吸收不良综合征:又称为原发性腹泻(primary sprue),属于此类者有脂肪痢(celiac sprue)及热带性腹泻(tropical sprue)二种。脂肪痢发生在幼儿者称小儿脂痢病(celiac disease),发生在成人则称为特发性脂痢(idiopathic steatorrhea)。患者消瘦,营养不良,腹泻,呈脂肪便。本病病因可能与遗传有关的代谢异常及免疫因素有关。据报道约有80%本病患者带有人白细胞抗原HLA-B8、HLA-DW3。人食谷物后其麸质中所含的麦胶蛋白肽(gliadin peptides)在肠中水解时需要有关的肽酶,如患者肠粘膜上皮缺少此酶,则未被水解的麦胶蛋白刺激肠粘膜引起本病。也有认为本病是麸质过敏性肠病(gluten sensitive enteropathy),过敏原是麦胶蛋白。将麦胶蛋白加到体外培养的空肠粘膜上,可见引起组织内T细胞增生。本病患者空肠粘膜上皮的绒毛及微绒毛呈明显萎缩,粘膜表面扁平。粘膜固有层显慢性炎性改变,有淋巴细胞、浆细胞,有时有嗜酸性粒细胞浸润。如患者饮食不含麸质类食物,则上述肠粘膜病变可以恢复。
热带性腹泻的临床表现与病理改变均与成人脂痢相同,只是病变较轻,服叶酸制剂可治愈。
2.继发性吸收不良综合征本病较原发性者多见。多见于胃肠手术后,肠的炎症及肿瘤疾患,胆道及胰腺疾病等时。患者显全身症状,出现消瘦、贫血等营养不良症状,脂肪吸收障碍明显,患者腹泻,便中出现脂肪及蛋白质。
九、Whipple病
又称肠源性脂肪代谢障碍症(intestinal lipodystrophy),多见于中年男子。患者腹泻并有脂肪便、消瘦、衰弱,有时出现游走性多发性关节炎。病理改变为小肠粘膜脂肪沉着,粘膜肥厚隆起,绒毛粗大变硬,小肠浆膜面也有脂肪沉着。镜下见粘膜下淋巴管扩张,粘膜固有层出现泡沫状巨噬细胞,胞浆内含脂质及PAS阳性物(糖蛋白)。电镜下可见细胞浆内含有镰状包涵体及杆菌样小体。PAS反应阳性。上述病变除在小肠外还见于肠系膜淋巴结及肝、脾等其他器官。由于电镜下在病变组织中查出杆菌样小体,而且用抗生素治疗收到一定效果,故近年来认为本病可能是一种传染病,但未能从患者的送检材料中培养出特殊病原体。
十、肠梗阻
由于肠内及肠外各种原因引起的小肠肠道机械性堵塞称为肠梗阻(intestinal obstruction,ileus)。
病因及分类
按发生原因可将肠梗阻分为机械性及功能性二大类。
机械性肠梗阻:由肠腔内的堵塞或由肠外部病变对肠的压迫、牵拉引起。肠腔内的堵塞因素常见的有蛔虫团、肿瘤、胎粪、异物及小肠先天性狭窄或闭锁。造成梗阻的肠外因素有腹膜炎后引起的肠管粘连或肠管浆膜间的纤维带形成、肠疝时疝囊内肠管的扭转或套叠,腹腔内肿瘤的压迫等。
功能性肠梗阻:因肠壁的神经肌肉麻痹引起的肠蠕动迟缓以至停滞,引起功能性肠梗阻,又称麻痹性肠梗阻(paralytic ileus)。多见于开腹手术后或急性腹膜炎时。与此相对的有小肠发生神经肌肉痉挛时,可招致肠腔闭塞,引起痉挛性肠梗阻(spastic ileus)。
病变
急性肠梗阻时在梗阻处上端小肠开始有一过性蠕动增强,以后则肠管麻痹、扩张。肠壁变薄,肠腔内含大量粪液,适于细菌繁殖。梗阻如位于小肠上段,常引起剧烈呕吐,有严重水及电解质丧失。由于肠内容停滞及细菌感染,肠粘膜有炎症反应,偶亦见溃疡形成甚至发生肠穿孔。如梗阻时间较长,因肠血液循环障碍,可导致肠出血和坏死。坏死穿孔后形成弥漫性腹膜炎。
十一、肠先天性发育异常疾病
(一)先天性巨结肠
先天性巨结肠(congenital megacolon)又称Hirschsprung病,是指结肠的一部分发生显著扩张与肥大。多见于1~3岁男性婴幼儿,被认为是一种家族性疾病,但传递的准确因素尚未明确。据报导约有2%的Down综合征患儿伴有本病。本病有时也合并其它先天性异常病变。患儿于出生后不久至数月内即出现便秘症状,严重者腹部膨隆,有呼吸困难及下肢静脉曲张等症状。
病变
结肠的一部或全部显著扩张、肥厚,结肠袋消失。扩大肠段可比正常增大数倍,与未扩大肠段分界明显。扩张肥厚的肠管内积有大量气体、粪便或粪石。由于干涸粪便及粪石长期压迫侵蚀肠粘膜,引起粘膜溃疡、炎症甚至坏死。与扩张肠段邻接的远端肠管显得细小,常称之为狭窄段。该处肠粘膜下神经丛及肌间神经丛中的神经节细胞显著减少或缺如。由此可引起乙酰胆碱及其酶类在局部积存,可用组织化学方法显示。
病因和发病机制
本病是一种先天性疾病。在乙状结肠下段或直肠上段肠壁肌间丛神经节细胞先天性缺如(aganglionosis)或减少,致使来自骶髓的副交感神经节前纤维不能与神经节细胞形成突触并发出节后纤维,而直接由节前纤维进入肠壁。这种没有神经节细胞调节的副交感神经节前纤维引起了肠壁的收缩与痉挛(狭窄段)。结果招致上段肠管的粪便停滞,表现顽固的便秘,最终该段肠管发生肥大与扩张(扩张段)(图10-25)。因此手术切除缺乏神经节细胞的狭窄段肠管可望治愈本病。

图10-25先天性巨结肠的发生示意图 (仿Budian M)
(二)肠憩室
肠憩室多为先天性憩室(congenital diverticulun)。在成人位于回盲瓣上方约1m处,在新生儿则位于0.3~0.5m处的迴肠部分,常发生在肠系膜附着部的对侧,呈指状膨出(图10-26)。憩室长度为0.3~12cm。此种憩室来自胚胎期的脐肠管(ductus omphaloentericus),正常时该管在胚胎第8周即行退化消失,但此时则不退化,残留而成憩室。如憩室发生在脐肠管的肠侧称为Meckel憩室(Meckel diverticulum),发生在脐侧称为脐瘘(umbilical fistula)。如该管全段残留未闭则称为脐肠瘘(fistula omphaloenterica),如两端闭锁中段未闭形成囊泡时则为肠管囊泡(enterocyst)。

图10-26 小肠憩室
憩室内壁多有与迴肠同样的粘膜,有时为胃或大肠粘膜。如系胃粘膜覆盖时,相近的肠粘膜易发生消化性溃疡。由于憩室内潴留的肠内容物发酵或刺激可引起该处炎症,称憩室炎(diverticulitis),症状类似阑尾炎。
后天性肠憩室较为少见,多在肠内压亢进,肠系膜脂肪组织减少等时发生。其部位与先天性者相反,常位于肠管的肠系膜附着部。
十二、肠肿瘤
(一)大肠息肉
突出于粘膜面、呈球形或卵圆形根部有蒂的肿块称为息肉(polyp)。大肠息肉是常见的一类良性肿物,其中有的属于粘膜的增生性改变(如增生性息肉),有的属于腺瘤(如腺瘤性息肉,乳头状息肉)。后一类与大肠癌的关系密切,有重要意义。
1.腺瘤性息肉(adenomatous polyp) 此种息肉从组织学结构实系腺瘤,故又称息肉状腺瘤(polypoid adenoma),较为常见。其中大约有75%发生在直肠及乙状结肠。多为单个,少数为多发。息肉直径一般在2cm以内,大多有蒂,状如草莓,色红,易出血。广基无蒂者体积较大。组织学上可见由增生的肠粘膜腺体组成。上皮细胞一般分化良好,偶见细胞有异型性。但增生的腺上皮细胞并不侵入粘膜肌层。此型发生癌变者并不多见。
2.乳头状腺瘤(papillary adenoma) 亦称绒毛状腺瘤(villous adenoma),少见,常单发,表面呈乳头状或绒毛状。基底部宽,无蒂或有极短的蒂。体积一般比腺瘤样息肉大。乳头状或绒毛状突起的表面由一层或多层柱状上皮被覆,可有不同程度的异型性。此型腺瘤的癌变率高于腺瘤样息肉。
有些腺瘤中,可见乳头状腺瘤与腺瘤样息肉的结构并存,称之为混合型腺瘤。此型的生物学行为与乳头状腺瘤近似。
3.结胞多发性息肉病(polyposis coli) 呈家族性发生,故又称家族性息肉病(familial polyposis),为一种显性遗传病。常好发于青年。肉眼可见在大肠粘膜上有许多散在的约黄豆粒大的小息肉群生(图10-27)。息肉一般无蒂,数目可多达数十或更多。镜下结构与腺瘤样息肉相同。临床症状均为腹痛、腹泻及便血。家族性息肉病易于癌变,据报导常在出现息肉症状大约15年后发生大肠癌。
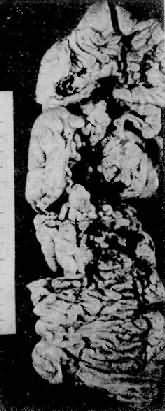
图10-27 结肠多发性腺瘤性息肉
肠粘膜面见多数绿豆至黄豆粒大的小息肉
上述三种息肉均为腺瘤性质,此外还有一些非瘤性息肉,主要者如下。
增生性息肉(hyperplastic polyp):较为常见,体积较小,属粘膜增生性改变。增生的腺体规整,有旺盛的粘液分泌但无瘤样改变,可自行消失。
炎性息肉(inflammatory polyp);较为少见,一般常可以自行消失,不发生癌变。属于此类者如幼年性息肉(juvenile polyp),多见于儿童。息肉为单发性平滑圆形结节,组织学结构为肠粘膜上皮增生,有丰富的血管纤维间质及炎性细胞浸润。此类息肉也常见于血吸虫病患者。
Peutz-Jeghers综合征:为一种显性遗传疾病。在口唇及口颊粘膜等处有黑色素沉着,同时在肠发生多发性息肉。息肉具有错构瘤性质。发展成肠癌者甚为罕见。临床上主要有便血,有时有肠套叠症状。
(二)类癌
消化道类癌(carcinoid)可发生在阑尾、小肠、直肠、胃、十二指肠等处。其中发生在阑尾者最为多见,其次为小肠。由于癌细胞含有神经分泌颗粒,其中有氨基酸脱羧酶,可消耗胺前体物质,故属于APUD系统,本肿瘤亦为APUDoma之一种。
病变
本瘤多发生自肠粘膜腺体的Kultschitsky细胞。这种细胞起源于神经外胚层,呈嗜铬性(经重铬酸钾处理染成明显黄色)。它还有强烈的嗜银性和(或)亲银性。用硝酸银液染色可见胞浆内出现棕黑色银反应颗粒。所以,本肿瘤又称为嗜银瘤。肉眼上,瘤体不大,直径很少超过2cm,色淡黄,切面呈均质状。在小肠常为多发性,有时环绕阑尾及肠壁。
镜下见瘤细胞较小,形态一致,为圆形或多角形,核小而规则。胞浆轻度嗜碱性,有嗜银颗粒,颗粒内含5-羟色胺。瘤细胞形成实体状或索状胞巢,有时可见其中有假菊形团样结构(图10-28)。电镜观察可见瘤细胞浆内有直径100~300nm的球形分泌颗粒,颗粒中有有一电子致密核心,颗粒周边有高电子密度的界膜。瘤常限于粘膜及粘膜下层,少数可达浆膜层。发生在阑尾的类癌一般恶性度较低,转移率为3%。但发生在其他肠段及其他部位的类癌,则有约2/3为恶性者,并常转移到肝。
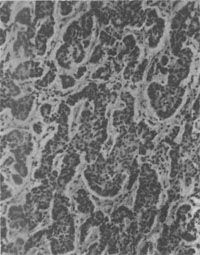
图10-28 结肠类癌
根据类癌细胞胞浆颗粒的银染色反应可将本瘤分为嗜银性(argyrophil)及亲银性(argentaffine)二种。后者亦称为银还原性,此时以氨银液处理肿瘤细胞,胞浆内可见有银颗粒沉着。嗜银性者还需在氨银液内加还原剂作用后在瘤细胞浆内出现银颗粒。亲银性阳性的瘤细胞,嗜银性亦为阳性。Williams及Sandler等根据银染色反应及类癌发生部位将其分为:
前肠型:发生在胃、十二指肠、胰腺、及支气管、嗜银反应+,亲银反应-。
中肠型:发生在小肠,横结肠及升结肠,亲银反应+。
后肠型:发生在降结肠及直肠,亲银反应-,嗜银反应±。
类癌综合征多见于类癌肝转移患者。出现颜面潮红,腹泻,哮喘发作,四肢抽搐,厥冷,休克状态以及心瓣膜功能障碍。产生上述综合征的主要原因是类癌细胞分泌多量5-羟色胺、组胺、缓激肽等生物活性物质作用于血管壁、胃肠、支气管平滑肌及心瓣膜所致。患者尿中可检出5-羟色胺降解产物5-羟吲哚醋酸。
(三)十二指肠壶腹癌
亦称vater壶腹癌。壶腹部的粘膜上皮包括该处的总胆管、胰管和十二指肠粘膜及粘膜下的腺体等上皮。上述各处均可成为癌的来源,故确切地应称之为壶腹部周围癌。本癌在形态结构上可为腺癌、乳头状腺癌及少见的单纯癌、粘液癌等。患者常因肿瘤阻塞总胆管而出现黄疸。
(四)大肠癌
大肠癌(carcinoma of large intestine)在我国的发病率与国外发达国家相比还处于较低水平。但近年由于饮食结构变化,本癌的发病有增加趋势,在消化道的癌中仅次于胃癌。此癌如能早期发现并及时治疗,其术后5年存活率可达90%,可见早期发现的重要性。患者多为老年人,但中青年人发生率在逐渐上升。患者常有贫血、消瘦,大便次数增多、变形,并有粘液血便。有时出现腹部肿块与肠梗阻症状。梗阻常见于降结肠癌及直肠癌,盲肠及升结肠癌往往不发生梗阻症状。这可能与发生在大肠左、右侧的癌的病理形态不同有关。
病变
发生部位:大肠癌的好发部位以直肠为最多,其次为乙状结肠,两者可占全部病例的2/3以上。其次是盲肠、升结肠、降结肠、横结肠。据调查大肠癌在近肛侧的大肠远端之所以增多可能与临床就用直肠乙状结肠镜检查有关。少数病例为多中心性生长,此常由多发性息肉癌变而来。
肉眼观:一般可分为4型。
1.隆起型 肿瘤向肠腔内突出,又可分为隆起息肉型(图10-29)及盘状型两个亚型。镜下多为分化成熟的腺癌(图10-30)。

图10-29 直肠癌(隆起息肉型)
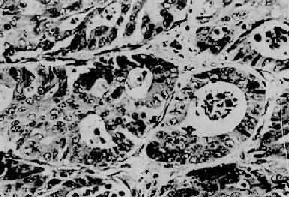
图10-30 直肠腺癌
癌细胞分化较好,癌巢大多呈腺样结构(Ⅱ73-3057)×230
2.溃疡型肿瘤表面形成明显的较深溃疡。根据溃疡外形及生长情况又可分为局限溃疡型及浸润溃疡型2个亚型。局限溃疡型肿瘤外观似火山口状,中央坏死,有不规则形深溃疡形成。溃疡边缘呈围堤状隆起于粘膜面,边界多尚清楚。浸润溃疡型溃疡底大,向肠壁深部浸润生长,与周围正常组织分界不清。溃疡边缘为斜坡状隆起的肠粘膜。
3.浸润型肿瘤向肠壁深层弥漫浸润,常累及肠管全周,使局部肠壁增厚,表面常无明显溃疡。有时肿瘤伴纤维组织增生,可使肠管管腔周径缩小,形成环状狭窄,亦称环状型。
4.胶样型肿瘤外观及切面均呈半透明胶冻状。镜下为粘液腺癌或弥漫浸润的印戒细胞癌。此型较少见,主要发生于直肠,多见于青年人,预后较差。
大肠癌的肉眼形态在左、右侧大肠有明显的不同。左侧多为浸润型,引起肠壁环形狭窄,早期出现梗阻症状。右侧多为隆起息肉型,沿盲肠及升结肠的一侧壁生长、蔓延。一般无梗阻症状。
组织学类型
1.乳头状腺癌癌细胞为柱状上皮,排列成细乳头状,乳头内间质很少。多为高分化型。
2.管状腺癌癌细胞排列成腺管状。根据其分化程度可分为:高分化、中等分化及低分化三级。
3.粘液腺癌常有二种类型。一种表现为大片粘液湖形成,其中漂浮小堆癌细胞;另一种表现为囊腺状结构,囊内充满粘液,囊壁衬以分化较好的粘液柱状上皮。此类粘液腺癌常伴有高分化腺癌或乳头状腺癌。
4.印戒细胞癌肿瘤由弥漫成片的印戒细胞构成,不形成腺管状结构。有时可伴有少量细胞外粘液。
5.未分化癌癌细胞常较小,形态较一致,细胞弥漫成片或成团。无腺上皮分化,不形成腺管状结构。
6.腺鳞癌 肿瘤组织具有腺癌及鳞癌二种结构。
7.鳞状细胞癌多发生在直肠肛门附近的被覆鳞状上皮。为数较少。
大肠癌组织可产生一种糖蛋白,作为抗原引起患者的免疫反应。此种抗原称为癌胚抗原(carcino-embryonic antigen,CEA)。现知CEA可广泛存在于内胚叶起源的消化系统癌中(胃、小肠、大肠、肝、胰等处的癌),也存在于正常胚胎的消化管组织中。在正常人血清中也可有微量存在。因此,血清中检出CEA并不能作为确诊大肠癌的根据。但测定CEA有助于观察患者癌肿的消长,例如切除肿瘤后CEA水平下降,以后CEA再度上升则提示癌瘤复发或转移。
分期
Dukes 曾根据大肠癌病变在肠壁的扩散范围以及是否转移到局部淋巴结将大肠癌分为三期(图10-31)。

图10-31 Dukes肠癌分期示意图
A 癌生长限于肠壁,无淋巴结转移
B 癌直接扩延至肠周组织,无淋巴结转移
C 局部淋巴结转移
A期:癌组织直接侵入粘膜下层或肌层,但未穿透肌层,也未累及淋巴结。
B期:癌组织已超过肌层,扩延到肠周组织,但仍未累及淋巴结。
C期:除有上述改变外,癌已发生淋巴结转移。
A期经手术可以治愈。B期术后5年存活率为70%,C期降至30%。上述Dukes分类的缺陷是未反映早期大肠癌及有远隔器官转移的晚期大肠癌。故近年又有将A期进一步划分,A1期为早期大肠癌。在C期之后增加了D期,此期有远隔器官的癌转移。
扩散蔓延
1.局部扩散分化成熟的大肠癌生长缓慢,肠壁的环肌及纵肌又可限制其扩散。故在癌组织侵入肌层前,极少有淋巴结及静脉的受累。当癌已浸润到浆膜后,可直接蔓延到邻近器官,如前列腺、膀胱、腹膜及腹后壁。
2.淋巴道转移早期肿瘤可沿肠壁神经周围的淋巴间隙扩散,由淋巴管转移到淋巴结。结肠淋巴结可分为结肠上、旁、中间和终末淋巴结4组,结肠癌时均可有转移。直肠癌首先转移到直肠旁淋巴结,以后再扩散,侵入盆腔和肛周组织。
3.血道转移晚期大肠癌可经血行转移到肝、肺、骨等处。肝转移时,转移癌的部位与原发部位有关。一般右侧结胞癌多转移到肝右叶,左侧结肠癌则左、右肝叶均可转移。
病因
关于大肠癌的病因,在环境及遗传二种因素值得注意。在遗传因素上,曾有大肠癌家族性高发的报告。另外,在遗传性多发性大肠息肉病的患者鉴定出一种单基因突变体,据称后者与息肉的癌变有关。近年研究报道,位于第17染色体的称为p53的基因及位于第2染色体末端的新基因MSH2均为抗癌基因(antioncogene),在大肠癌时这种抗癌基因发生点突变而失活。结果失去了对细胞增殖的正常控制,从而发生癌变。在结肠息肉无癌变时则不见p53基因的失活(Bodmer & Vogelstein)。关于环境因素,现认为多与饮食有关。高营养低纤维质而少消化残渣的饮食与本病的发生有关。这类食物不利于有规律的排便,因此延长了肠粘膜与这类食物中可能含有的致癌物质的接触时间。流行病学调查发现,高脂肪饮食的人群有较高的大肠癌发病率。其粪便内胆汁酸、中性类固醇物质的含量以及厌氧菌菌丛比例都比低脂肪饮食的人群为高。肠道内的厌氧菌靠其含有的β-葡萄糖醛酸酶、7α-脱羟酶及胆固醇脱氢酶等把肠道内的胆汁酸、中性类固醇物质转化为促癌物质和(或)致癌物质,如形成多环芳香化合物等。β-葡萄糖醛酸苷酶又可把经肝解毒,并以葡萄糖醛酸苷形式随胆汁排至肠道的结合形式的致癌物质,重新游离出来发挥作用。